Диагностика резус-конфликта при беременности и ведение беременных
При постановке на учет, беременная женщина сдает кровь на определение группы крови и Rh.
Своевременная диагностика позволяет избежать тяжелых осложнений:
- При отрицательном резусе женщина сдает анализ на антирезус антитела. При их наличии в течение беременности контролируют титр антител: возрастают ли они или остаются на прежнем уровне.
- Метод определения цитотоксичности антител – является золотым стандартом ведения беременных пациенток с резус-конфликтом. Часто возникают ситуации, когда титры антител очень высокие, а цитотоксичность (агрессивность в отношении клеток ребенка) их низкая, как результат – благоприятное завершение беременности без дополнительных вмешательств со стороны врача. Бывают и прямо противоположные ситуации, когда титры антител невысокие, но цитотоксичность высокая. В этих случаях беременность заканчивается трагически: мертворождением или антенатальной (внутриутробной) гибелью плода.
- Определение резус принадлежности крови плода по материнской крови. Для этого исследуют венозную кровь матери, которую берут из локтевой вены. Анализ можно сделать до 12 недели беременности. Из крови женщины выделяются фетальные клетки (клетки плода) и методом ПЦР исследуется ДНК плода. Этот метод важен для тех пациенток, у которых в анамнезе уже были прерывания беременности по причине тяжелой гемолитической болезни новорожденного. Потому что воспитывать такого ребенка очень тяжело морально, физически и материально для семьи. При своевременной диагностике эту беременность до 12 недель можно прервать. Чувствительность метода 95-100%. Единственный минус этого вида диагностики – его высокая стоимость.
- Фенотипирование крови отца. Гены, несущие антиген резус фактора, могут быть гомозиготными или гетерозиготными. Анализ дает возможность акушеру-гинекологу и генетику прогнозировать развитие резус конфликта при беременности. По данным литературы 56% резус положительных отцов имеют гетерозиготный фенотип в отношении антигена D. Это значит, что существует 50% вероятности резус отрицательной принадлежности плода. При гомозиготности отца опасность развития резус-конфликта во время беременности и развития тяжелой гемолитической болезни плода составляет 16%. При гетерозиготном фенотипе мужчины риск резус-конфликта составляет 8%.
- Методы функциональной диагностики: кардиотокограмма (КТГ), УЗИ, доплерометрия – не являются методами специфической диагностики. С их помощью определяют косвенно симптомы резус-конфликта со стороны малыша. С помощью этих методов можно лишь констатировать факт наличия гемолитической болезни плода и контролировать его состояние. При ультразвуковом исследовании измеряется индекс околоплодных вод, толщина плаценты (отек), диаметр вены пуповины и соотношение объема головы и живота.
При низком риске допплерометрическое исследование начинают проводить с 32 недель беременности, при среднем – с 28 недель, при высоком — с 22 недель. Повторяют допплерометрию каждые 2 недели, иногда чаще. Во время исследования определяют скорость кровотока в средней мозговой артерии. Чем выше скорость кровотока, тем тяжелее анемия у этого ребенка. Это решающий метод, для принятия решения о смене лечения от консервативной терапии к инвазивным методам или искусственному родоразрешению.
Наличие или отсутствие антител определяется при «взятии» беременной на учет – —12 недель, на сроках и 27 недель. При отсутствии антител вводится доза иммуноглобулина. При наличии антител контроль за титрами и цитотоксичностью проводится каждые 2 недели.
Критическим уровнем антител считается титр 1:32. Есть данные, что титр антител 1:64 не приводит к тяжелым последствиям для малыша. Если развивается гемолитическая болезнь новорожденных, то она, как правило, легкой и средней степени тяжести.
Способ применения и дозы
Вводится в/м.
До начала введения упаковку с препаратом выдерживают в течение 2 ч при комнатной температуре (20±2)°C. Во избежание пенообразования препарат набирают в шприц иглой с широким просветом. Препарат во вскрытом флаконе хранению не подлежит.
Вводят однократно по 1 дозе (300 мкг) или 2 дозы (600 мкг): родильнице в течение первых 72 ч после родов; при искусственном прерывании беременности непосредственно после окончания операции.
Необходимо соблюдение следующих критериев:
1.Мать должна быть резус-отрицательна и не должна быть уже сенсибилизирована к фактору Rho(D).
2.Её ребёнок должен быть резус-положительным.
Если препарат вводится до родов, существенно важно, чтобы мать получила ещё 1 дозу препарата после рождения резус-положительного ребёнка в течение 72 ч после родов. Если установлено, что отец резус-отрицательный, нет необходимости вводить препарат
Беременность и иные состояния, связанные с беременностью и родами.
1.Профилактика в послеродовый период – 1 доза (300 мкг), предпочтительно в течение 72 ч после родов. Потребность в определённой дозе в случае прохождения полного срока беременности бывает различной в зависимости от объёма крови плода, попавшей в кровоток матери.
В 1 дозе (300 мкг) содержится достаточное количество антител для предотвращения сенсибилизации к резус-фактору, если объём эритроцитов плода, попавший в кровоток матери, не превышает 15 мл. В тех случаях, когда предполагается попадание в кровоток матери большего объёма эритроцитов плода (свыше 30 мл цельной крови или свыше 15 мл эритроцитов плода), следует провести подсчёт эритроцитов плода с использованием утверждённой лабораторной методики (например модифицированного метода кислотного вымывания-окрашивания по Кляйхауэру и Бетке), чтобы установить необходимую дозировку иммуноглобулина.
Вычисленный объём эритроцитов плода, попавший в кровоток матери, делят на 15 мл и получают число доз препарата, необходимое для введения. Если предполагается наличие свыше 15 мл эритроцитов плода или в результате вычислений дозы получается дробь, необходимо округлить число доз до следующего целого числа в сторону увеличения (например при получении результата 1,4 вводят 2 дозы (600 мкг) препарата.
2.Профилактика в предродовой период – 1 доза (300 мкг) приблизительно на 28 неделе беременности. Затем обязательно нужно ввести ещё 1 дозу (300 мкг), предпочтительно в течение 72 ч после родов, если родившийся ребёнок окажется резус-положительным.
3.В случае продолжения беременности после возникновения угрозы аборта при любом сроке беременности вводится 1 доза (300 мкг). Если подозревается попадание в кровоток матери свыше 15 мл эритроцитов плода, необходимо изменить дозу, как описано выше в пункте 1.
4.После прерывания внематочной беременности, самопроизвольного или искусственного аборта при сроке беременности более 13 недель рекомендуется введение 1 дозы (300 мкг). При подозрении попадания в кровоток матери свыше 15 мл эритроцитов плода необходимо изменить дозу, как описано в пункте 1. Если беременность прервана на сроке менее 13 недель, возможно однократное использование мини-дозы препарата (приблизительно 50 мкг).
5.После проведения амниоцентеза или на 15-18 неделе беременности, или в течение III триместра беременности, или же при получении травмы органов брюшной полости в течение II и/или III триместра рекомендуется ввести 1 дозу (300 мкг). При подозрении попадания в кровоток матери свыше 15 мл эритроцитов плода необходимо изменить дозу, как описано в пункте 1.
Если травма органов брюшной полости, амниоцентез или иное неблагоприятное обстоятельство требует введения препарата при сроке 13-18 нед беременности, следует ввести ещё 1 дозу (300 мкг) на сроке 26-28 недель.
Для поддержания защиты в течение всей беременности нельзя допускать падения уровня концентрации пассивно полученных антител к Rho(D) ниже уровня, необходимого для предотвращения иммунного ответа на резус-положительные эритроциты. Если роды происходят в течение 3 недель после получения последней дозы, послеродовую дозу можно отменить (за исключением тех случаев, когда в кровоток матери попало свыше 15 мл эритроцитов плода).
Показания к применению
Сыворотка от инфекционного заболевания может быть введена экстренно в любое время, если беременная женщина контактировала с заболевшими, так делают, например, в случае вспышки кори, краснухи и т. д. В остальных случаях не стоит полагать, что поддерживать организм беременной нужно при простуде или насморке.

Препарат широкого спектра действия «Нормальный иммуноглобулин человека», например, вводят как внутримышечно, так и внутривенно. Для укола в мышцу обычно нужно возникновение следующих ситуаций:
- беременная страдает аутоиммунными недугами или иммунодефицитом (речь идет не об ослабленном иммунитете, а о конкретных заболеваниях, например о ВИЧ, СПИД и других недугах, при которых нарушены или отсутствуют те или иные иммунные факторы);
- нужно провести экстренную профилактику от менингококка, коклюша, полиомиелита, гепатита А;
- для профилактики краснухи в первом триместре беременности на ранних сроках, если у женщины нет антител к этому заболеванию в крови или иммунный статус будущей мамы неизвестен.
Внутривенно нормальный человеческий иммуноглобулин вводят при определенных ситуациях:
- у женщины есть заболевания крови;
- беременная страдает болезнью Кавасаки;
- будущая мама страдает синдромом Гийена-Барре;
- при тромбоцитопенической пурпуре и рассеянном склерозе, а также при первичном иммунодефиците;
- при ВИЧ;
- при всех инфекциях, которые вызывает парвовирус В19;
- при тяжелых и крайне тяжелых формах вирусных, бактериальных и токсических заболеваний, например, при тяжело протекающей ветрянке;
- при всех болезнях, которые протекают длительно и с большим трудом поддаются или не поддаются лечению антибиотиками.
- при невынашивании.

Антирезусный иммуноглобулин вводят для предотвращения тяжелых последствий резус-конфликта между мамой с отрицательным резус-фактором крови и ребенком, который унаследовал от отца резус-фактор положительный. В составе этой сыворотки присутствуют специальные анти- Rho (D) антитела. Этот препарат вводят только внутримышечно, внутривенного или капельного пути введения не предусмотрено. Основания для введения таковы:
- при первой беременности женщины с RH (-) от резус-положительного партнера и сразу после родов;
- после самопроизвольного прерывания беременности или аборта у женщин с RH (-);
- после устранения внематочной или замершей беременности;
- при высоком титре антител в крови, свидетельствующем о начинающемся активном иммунном конфликте матери и плода по фактору резус-принадлежности;
- после амниоцентеза на фоне разницы резус-фактора мамы и плода;
- после падения, получения тупой травмы живота.
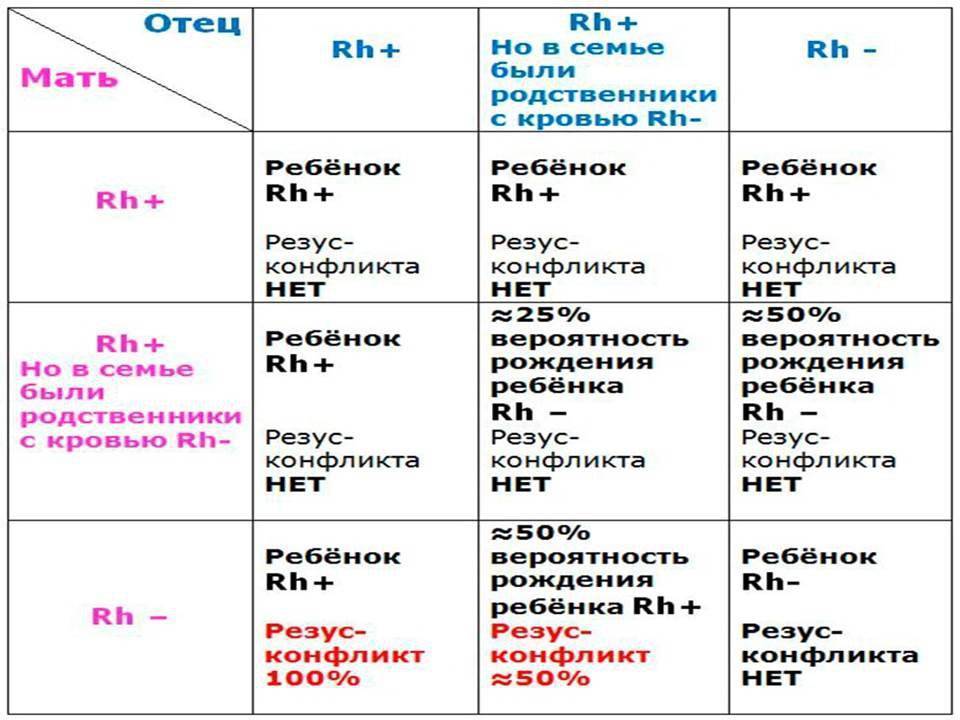
Таблица наследования Rp крови: несовместимые группы и вероятность формирования конфликта
 Генетические исследования позволили понять, что можно оценить, насколько велика угроза возникновения конфликта резусов вовремя гестации. Эти риски анализируются врачами, чтобы они смогли свести к минимуму возможные осложнения такого состояния.
Генетические исследования позволили понять, что можно оценить, насколько велика угроза возникновения конфликта резусов вовремя гестации. Эти риски анализируются врачами, чтобы они смогли свести к минимуму возможные осложнения такого состояния.
Основными таблицами являются две:
- Риск по резусу.
- Риск по группе крови.
Если оценивать наличие или отсутствие агглютиногена:
| Резус отца | Резус матери | Резус малыша | Шансы на конфликт |
| + | + | + | Отсутствуют |
| + | – | С 50% вероятны оба варианта | 50% |
| – | + | С 50% вероятны оба варианта | Отсутствуют |
| – | – | – | Отсутствуют |
Если же акцент внимания идет на группе крови, то таблица приобретает другой вид:
| Отец | Мать | Ребенок | Шансы на конфликт |
| – | |||
| А | 0 или А | – | |
| В | 0 или В | – | |
| АВ | А или В | – | |
| А | 0 или А | 50% | |
| А | А | 0 или А | – |
| А | В | Любой вариант возможен | 25% |
| А | АВ | 0, А или АВ | – |
| В | 0 или В | 50% | |
| В | А | Любой вариант возможен | 50% |
| В | В | 0 или В | – |
| В | АВ | 0, А или АВ | – |
| АВ | А или В | 100% | |
| АВ | А | 0, А или АВ | 66% |
| АВ | В | 0, В или АВ | 66% |
| АВ | АВ | А, В, АВ | – |
Чтобы ориентироваться по таблице, необходимо учитывать, что 0 – это первая группа крови, А – вторая, В – третья, АВ – четвертая.
Врачи выделяют несколько форм болезни:

- Первая форма – это очень тяжёлая особенность, происходит общий отёк у плода, ребёнок при осложнениях может погибнуть от остановки сердца, которую спровоцируют анемия и отеки. К сожалению, такие случаи бывают, но это не означает, что женщине с минусовым резусом нельзя рожать.
- Вторая форма – это появление и проявление так называемой «желтухи». При распространении вещества билирубина, тельце новорождённого становится жёлто-серым. Признак плохой – возможно, поражение мозга из-за токсичных веществ, которые разрушают эритроциты.
- Третья форма – анемия, которая возникает ещё на стадии формирования плода. Ребёнок рождается очень бледным – это признак анемии. Однако данный диагноз совсем не означает, что в будущем ребёнок будет сильно и часто болеть. Все зависит от формы и способности специалистов грамотно обеспечивать период лактации. Возможно, что гемолитическая болезнь не прогрессирует, останутся её лёгкие формы. Сейчас резус-конфликт моментально определяется, делается всё, чтобы избежать проблем в будущем.
Вообще, врачи назначают такое лечение, которое минимизируют нежелательные последствия от отрицательного резуса. Но стоит помнить, что от психологического настроя будущей мамы тоже многое зависит. Тревоги и стрессы – те факторы, которые лучше исключить, даже если женщина получила рекомендации от врача и ей сообщили об отрицательном резусе. При возникновении конфликта существует множество профилактических мер, которые предотвратят опасные заболевания и смерть ребёнка.
Стоит помнить, что вторая беременность при отрицательном резусе у мамы также имеет свои особенности. Содержание антител с годами, особенно при второй беременности увеличивается. Это означает, что следить за здоровьем нужно гораздо щепетильнее. Некоторые идут на кардинальные меры и делают переливание крови, которое бывает при определённых обстоятельствах просто вынужденным решение, но может и случиться, что показаний для данной процедуры нет. Опять же, сказать без осмотра всех анализов об этом нельзя.
Антирезусный иммуноглобулин при беременности за и против
Антирезусный иммуноглобулин при беременности назначается в случае угрозы выкидыша плода. Во время беременности происходит снижение защитных сил организма с целью сохранения плода — иммунитет ослабевает. Однако бывают случаи, когда угроза отторжения (выкидыш) все же становится серьезной проблемой, требующей медицинского вмешательства. Такая ситуация возникает на фоне конфликта резус-фактора матери и плода. Рассмотрим подробно.

В случае несовместимости групп по резус-фактору (отрицательный и положительный) происходит разрушение красных кровяных частиц плода, приводящее к прерыванию беременности. При первой беременности проблем обычно не происходит, потому что кровь зародыша не смешивается с кровеносной системой материнского организма.
В группу риска входят женщины:
- повторнородящие;
- сделавшие аборт;
- родившие мертвых детей;
- имевшие самопроизвольные выкидыши;
- имевшие внематочную беременность;
- перенесшие акушерские операции;
- перенесшие переливание крови.

Как проявляется конфликт резус-фактора? Основными симптомами считаются:
- желтушка новорожденного;
- анемия новорожденного/плода;
- водянка новорожденного/плода;
- тромбоцитопения новорожденного/плода
- смерть новорожденного/плода.
Важно! Введение препарата до родов производится в обязательном порядке. После родов лекарство вводят в случае рождения крохи с положительным резус-фактором

Достижения современной медицины позволили найти защиту против конфликта резус-факторов. Введение иммуноглобулина изменило клиническую картину в лучшую сторону. При выявлении резус-конфликта женщине вводят препарат («Резонатив»), который предотвращает опасный случай отторжения плода иммунной системой матери. Схема введения препарата выглядит так:
- первая прививка/капельница — в возрасте плода 28-32 недели;
- вторая прививка — после родов (через 72 часа).
Прививка вводится и в следующих случаях:
- после выкидыша;
- после аборта;
- при внематочной беременности;
- при гинекологических операциях.
Прививка не представляет угрозу плоду, вводится внутримышечно или внутривенно. Дозировка подбирается в соответствии с состоянием беременной и наличием внутриматочного кровотечения.

После введения иммуноглобулина могут возникнуть последствия в виде:
- кратковременной гипертермии;
- головокружения и тошноты;
- аллергических проявлений;
- шок (в редких случаях).
Важно! Самолечение иммуноглобулином небезопасно!

Препарат антирезусного иммуноглобулина для капельницы представляет собой бесцветную (либо желтоватую) жидкость в ампулах. Активное вещество для прививки вырабатывается из крови доноров, успешно прошедших тест на наличие антител.
Препарат показан женщинам с отрицательным резусом, находящимся в группе риска после:
- родов ребенка с положительной группой крови;
- аборта от мужа с положительной группой.
Введение иммуноглобулина предотвращает выработку и развитие антител в материнском организме. В результате следующих родов у матери:
- не появятся антитела к крови ребенка;
- плод будет полноценно развиваться;
- не возникнет стрессовая ситуация боязни родов.

Женщинам с отрицательной группой необходимо соблюдать осторожность до и после родов:
- избегать инвазивных процедур;
- не делать искусственное прерывание беременности;
- проверять совместимость группы при переливании крови;
- провести сенсибилизацию к эритроцитам плода.
Женщинам с отрицательной группой необходимо до родов регулярно проверять наличие антирезусных иммуноглобулинов.
Важно! Антирезусная прививка широко практикуется в нашей стране, однако, действие вакцины на организм до конца не изучено. Вопрос «делать или нет?» остается без ответа
Каждая будущая мать должна решить его самостоятельно — за или против. Большое значение при выборе ответа имеет доверие к личному акушеру-гинекологу.
Как кормить новорожденного, если у матери отрицательный резус, а у мужа положительный? Прикладывание к груди допускается в следующих случаях:
- если ребенок — первенец;
- если матери был введен иммуноглобулин после первых родов.
В молоке матери антитела обнаруживаются примерно суток через трое после родов. Если антирезусный укол не был сделан женщине с отрицательной группой крови, то новорожденный с положительным резус-фактором может пострадать от кормления.
Отрицательная группа крови матери — не приговор для рождения детей от резус-положительного мужчины. Многие женщины смогли выносить и родить здоровых новорожденных, поэтому паниковать преждевременно не нужно. Подробно об отрицательном резус-факторе при беременности посмотрите видео:
https://youtube.com/watch?v=uBoYzPM2tuU
По материалам privivkainfo.ru
Способы применения иммуноглобулина
Иммуноглобулин вводится дважды: на 28 неделе беременности и сразу после родов. Это позволяет предотвратить появление конфликта резусов матери и малыша, когда женщина снова забеременеет. Препарат вводят внутримышечно и путем внутривенного вливания. Способ применения определяется дозировкой, состоянием иммунитета, а также тем, как организм будущей матери переносит данное вещество.
При беременности
Введение средства проводится после сдачи будущей матерью анализа на антитела к Д-антигену. Если у нее появляется угроза выкидыша, врач на 7 месяце беременности делает укол иммуноглобулина в стандартной дозировке, а второе вливание понадобится уже после родов. Препарат сохраняет активность в организме на протяжении 3-х месяцев. Иногда сроки проведения процедуры значительно смещаются:
- В 1 триместре укол делают при риске выкидыша или вынужденном аборте.
- При травме брюшины на 13–18 неделе или амниоцентезе возможны роды раньше срока, кровоизлияние или образование гематомы, поэтому показано применение препарата. Повторно его назначают на 26–28 неделе. В случае обширной гематомы лекарство вводится ежемесячно вплоть до родов.
Перед применением препарата его 2 часа согревают при температуре 18–20°C. Для инъекции выбирают крупную мышцу (ягодицу, плечо), куда специальным шприц-тюбиком медленно вводят сыворотку. После процедуры пациентка должна около часа находиться под присмотром медиков, чтобы они могли оценить реакцию ее организма на медикамент.
После родов
Перед родами женщину предупреждают о том, что может понадобиться повторное использование препарата. Показанием для процедуры является положительный резус у родившегося ребенка. В противном случае необходимость в лекарстве отпадает.
Медикамент рекомендуется вводить на протяжении 72 часов после родов, лучше как можно раньше. Если в родзале провели проверку, и у ребенка были обнаружены антигены, укол делают незамедлительно. При первом вынашивании плода риск резус-конфликта ниже, а при втором и всех последующих – выше, поэтому использование медикамента дает возможность избежать осложнений в будущем. Также иммуноглобулин вводится после внематочной беременности, ее искусственного прерывания, выкидыша, смерти ребенка при родах и отслоения плаценты при сложном родоразрешении.
Дозировка корректируется в зависимости от того, сколько «чужих» эритроцитов (клеток крови малыша) попало в кровоток матери. Стандартная доза (200–300 мкг) увеличивается в 1,5–2 раза при кесаревом сечении или ручном отслоении плаценты.
Если лекарство не было введено, то спустя три дня женщине необходимо сдать анализ на антитела. Их наличие может негативно сказаться на ребенке, вследствие чего врачи порекомендуют перевести его с грудного молока на смеси.
Профилактика и лечение резус-конфликта
При первой беременности (т.е. в прошлом не было абортов и выкидышей) впервые анализ на антитела проводят с 18-20 недели 1 раз в месяц (до 30 недели), затем с 30 до 36 недели – 2 раза в месяц, а после 36 недели беременности – 1 раз в неделю.
При повторной беременности начинают сдавать кровь на антитела с 7-8 недели беременности. Если титр не боле 1:4, то сдают этот анализ раз в месяц, а при повышении титра – чаще, раз в 1-2 недели.
Если есть риск развития «конфликтной» беременности, но до 28 недели антитела ни разу не были обнаружены (или были обнаружены, но не более 1:4), то позже они могут появиться и в значительном количестве.
Поэтому в профилактических целях беременным женщинам на 28 неделе вводят человеческий антирезусный иммуноглобулин D, которые блокируют работу иммунной системы женщины на уничтожение чужеродных тел, т.е. после укола организм женщины не будет вырабатывать антитела, разрушающие клетки крови эмбриона.
Укол можно провести на 28-32 неделе беременности. И повторно необходимо произвести укол после рождения резус-положительного ребёнка, чтобы обезопасить следующих деток, которые могут родиться у резус-отрицательной женщины в будущем.
Если укол не произвели (ещё рано по сроку или отказались от его проведения), а титр D-антител равен отношению 1:32 и более, то необходимо максимально бдительно следить за изменением количества антител в крови беременной и за состоянием плода с помощью УЗИ, проводя его 1-2 раза в две недели, а с 20 недели беременности рекомендуется проводить помимо УЗИ плода и допплерометрию.
Целесообразно также следить и за сердечной деятельностью малыша, регулярно проводя кардиотокографию (КТГ), начиная с 26-ти недельного срока.
Если наблюдается рост антител, и состояние здоровья ребёнка ухудшается, то это говорит о развитии гемолитической болезни плода (сокращённо ГБП), тогда необходимо провести лечение, которое заключается во внутриутробном переливании крови плода.
При «конфликтном» течении беременности во время ультразвукового исследования могут наблюдаться следующие признаки гемолитической болезни плода:
- увеличение живота плода из-за накопления в его брюшной полости жидкости, вследствие чего малыш принимает «позу Будды», разводя согнутые ножки в стороны;
- отёк подкожной жировой клетчатки головы (на УЗИ виден «двойной контур» головки плода);
- увеличение размеров сердца (кардиомегалия), печени и селезёнки;
- утолщение плаценты до 5-8 см (норма 3-4 см) и расширение вены пуповины (более 10 мм).
Вследствие повышенной отёчности вес плода увеличится в 2 раза по сравнению с нормой.
Если нет возможности провести переливание крови, то необходимо обсудить вопрос о досрочном родоразрешении. Медлить нельзя, и если лёгкие малыша уже сформировались (28-я эмбриональная неделя и более), то необходимо произвести родостимуляцию, иначе беременная женщина рискует потерять ребёнка.
Если ребёнок достиг 24 недель, то можно провести серию уколов для созревания лёгких плода, чтобы он смог самостоятельно дышать после экстренного родоразрешения.
После появления малыша на свет, ему производят заменное переливание крови, плазмаферез (фильтрацию крови от опасных клеток) или фототерапию, иначе разрушение эритроцитов крохи будет происходить и далее.
Современная родовая реанимационная служба способна выходить недоношенного малыша даже при появлении его на свет на 22 неделе беременности, поэтому в критическом случае доверьте спасение жизни малыша квалифицированным врачам.






