Капельницы во время родов
В роддомах капельницы во время родов ставят почти всем женщинам. Иногда нужно замедлить или, наоборот, ускорить родовой процесс, иногда лекарство нужно, чтобы улучшить самочувствие роженицы или состояние рождающегося малыша. При родах можно встретиться с такими препаратами:
- раствор окситоцина и Динопрост необходимы при слабой родовой деятельности, чтобы улучшить тонус матки и вызвать полноценные схватки;
- Обзидан уменьшает кровопотерю при родах и в послеродовом периоде;
- простагландины помогают шейке матки созреть и раскрыться;
- Сигетин также способствует раскрытию шейки матки, а также улучшает кровоснабжение матки и плаценты;
- Гексопреналин и Тербуталин используют, когда родовая деятельность слишком сильная, чтобы немного расслабить матку и предотвратить травматичные стремительные роды;
- раствор глюкозы нужен, чтобы поддержать роженицу, уставшую за долгие часы схваток, помогает восстановить хорошее самочувствие;
- Реополиглюкин и Гемодез применяются при большой кровопотере и восстанавливают количество жидкости в организме.
важноВрач никогда не назначит капельницу, если для неё нет серьёзных показаний. У каждой женщины есть право отказаться от этой процедуры, но с таким решением лучше повременить
Лучше спросить врача, какое лекарство будет в инфузионной системе, чем оно поможет, не опасно ли оно для малыша. После подробного объяснения сомнений остаться не должно.
Капельница с магнезией при беременности
В зависимости от типа патологий и тяжести состояния беременной женщины меняется и метод лечения магнезией. Существует несколько способов для введения магнезии при беременности.
Самым эффективным методом является лечение капельницей. Благодаря ей, активное вещество проникает в кровь всего за пару минут, тем самым быстро стабилизируя опасное состояние при повышенном давлении или угрозе выкидыша. Именно, поэтому капельница с магнезией является самым распространенным методом лечения при беременности.
Как же еще кроме капельницы можно использовать сульфат магнезии?
- Внутримышечно
. Действие инъекции начинается спустя 30 минут после введения. Уколы из раствора магний сульфата делают в поликлиниках в случае слегка повышенного тонуса мышц матки без угрозы для ребенка. - Внутривенно
. Данный способ помогает быстрее проникнуть действующему веществу в кровь, и увидеть эффект уже через 3-5 минут. Уже через несколько минут у беременной падает давление, матка при прощупывании становится мягкой, больше не болит, и прекращаются судороги. - Порошок
. Легко растворяясь в воде, кристаллы магний сульфата дают легкий слабительный эффект. В виду того, что отсутствует прямое попадание в кровь, нет противопоказаний для приема данного раствора беременным при борьбе с запорами. - Электрофорез
. В случае частых эпилептических приступов и тромбофлебита у беременной назначают физиотерапевтические процедуры с магнезией.
Важно помнить, что внутривенные инъекции беременным при повышенном маточном тонусе назначаются только в период 2 и 3 триместра. Эта процедура малоприятна и к тому же отнимает много времени
Раствор для внутривенного введения необходимо подогреть, а затем не спеша ввести в вену пациентки. Этот процесс занимает от 10 до 15 минут.
Следует отметить, при обнаружении необычных ощущений во время процедуры ввода лекарственного препарата, сиюминутно необходимо оповестить медицинский персонал. Как только об этом узнает медицинская сестра, сразу будут приняты меры по прекращению подачи препарата. Так же будет проведен осмотр врачом, чтобы исключить проявления аллергической реакции или быстрое развитие побочных эффектов от магнезии.

Почему может нарушится кровообращение
Причины фетоплацентарной недостаточности (нарушения циркуляции крови между матерью и ребенком):
- Низкая плацентация (прикрепление плаценты к стенке нижним отделам матки или «предлежание»). Тонкий мышечный слой нижнего отдела матки не способен обеспечить достаточное поступление крови к плоду. Если не наблюдается миграции плаценты (продвижения в верхней части матки), ситуация угрожает усугублением патологии.
- Поздний токсикоз беременных. Он поражает мелкие сосуды матки, что нарушает процессы циркуляции крови.
- Падение уровня гемоглобина или анемия. Это состояние вызывает ускоренное сердцебиение у матери, изменяя нормальное кровообращение в маточно-плацентарном круге.
- Несовместимость резус-факторов крови матери и малыша, вызывающая анемию у плода и иммунный конфликт.
- Высокое артериальное давление у матери из-за проблем с сердцем, образованием отечности, стрессов.
- Патология пуповинных артерий, например, наличие только одной пупочной артерии.
- Многоплодная беременность, требующая большего количества питательных веществ.
Способствуют распространению патологии некоторые заболевания матери, в частности:
- Острые инфекции, возбудители которых способны проникать в плаценту;
- Порок матки («двурогая» матка, имеющая по середине перегородку, делящую ее на две половины). Развитие плода в протекает только в одной из них. Угрозу представляет фактор сдавливания растущего плода и нарушение кровотока, идущего к нему. В таких ситуациях нередко возникает нарушение маточно-плацентарного кровотока слева 1а степени или справа.
- Сахарный диабет. Он поражает стенки сосудов матки.
- Отклонения маточного эпителия (эндометриоз).
- Маточные опухоли. Размер доброкачественной опухоли (миомы) определяет насколько плод будет страдать от недостаточности кровоснабжения. Чем больше миома, тем выше риск недостаточности. Изменения гормонального фона, спровоцированные беременностью, стимулируют рост новообразований. Наличие этого заболевания требует постоянного контроля маточного кровоснабжения.
Что такое плацентарная недостаточность
При неблагоприятно протекающей беременности функция плаценты может нарушаться. Возникает так называемая плацентарная недостаточность, при которой нарушается процесс созревания плаценты, уменьшается маточно-плацентарный и плодово-плацентарный кровоток, ограничивается газообмен и обмен веществ в плаценте, снижается синтез ее гормонов. Все эти изменения определяют недостаточное поступление кислорода и питательных веществ к плоду, замедляют его рост и развитие, усугубляют имеющиеся осложнения беременности.
Синдром плацентарной недостаточности реализуется на различном уровне, поэтому определяется несколько форм этого заболевания:
- гемодинамическая, вызванная нарушениями в сосудах маточно-плацентарно-плодового кровотока;
- плацентарно-мембранная, характеризующаяся снижением способности плаценты к переноске различных веществ и кислорода;
- клеточная, связанная с нарушениями обменных процессов в клетках плаценты. Различают первичную и вторичную плацентарную недостаточность.
Первичная (ранняя) плацентарная недостаточность развивается до 16 недель беременности, возникая при формировании плаценты. Ее причинами чаще является патология матки: миома матки (доброкачественная опухоль), пороки развития матки (седловидная, маленькая, двурогая), предшествующие аборты, гормональные и генетические нарушения. В ряде случаев первичная плацентарная недостаточность переходит во вторичную.
Вторичная (поздняя) плацентарная недостаточность, как правило, возникает на фоне уже сформировавшейся плаценты после 16 недель беременности. В возникновении поздней плацентарной недостаточности большое значение имеют инфекции, гестозы (осложнения, при которых нарушается работа всех органов и систем организма беременной, чаще всего они проявляются повышением артериального давления, появлением отеков, белка в моче), угроза прерывания беременности, а также различные заболевания матери (артериальная гипертензия, дисфункция коры надпочечников, сахарный диабет, тиреотоксикоз и др.).
Независимо от факторов, способствующих развитию плацентарной недостаточности, в основе ее лежат нарушения кровообращения в маточно-плацентарном комплексе, приводящие к нарушению всех функций плаценты.
Об изменении дыхательной функции плаценты свидетельствуют симптомы гипоксии плода — недостаточного поступления к нему кислорода
При этом в начале заболевания женщина обращает внимание на повышенную (беспорядочную) двигательную активность плода, затем — на ее уменьшение. Хроническая гипоксия плода и нарушение питательной функции плаценты приводят к задержке его внутриутробного развития
Проявлением задержки внутриутробного развития плода является уменьшение размеров живота беременной (окружность живота, высота стояния дна матки) по сравнению с показателями, характерными для данного срока беременности. Нарушение защитной функции плаценты приводит к внутриутробному инфицированию плода под действием проникающих через плаценту патогенных (болезнетворных) микроорганизмов. Плод, развитие которого происходит в условиях плацентарной недостаточности, в значительно большей степени подвержен риску травматизации при родах и заболеваемости в период новорожденное.
Капельницы перед родами
В некоторых случаях в процессе родоразрешения родовая деятельность несколько ослабевает, что может причинить вред не только будущей матери, но и малышу. Длительные схватки, отсутствие потуг вызывают гипоксию, то есть, недостаточное питание плода кислородом, что чревато голоданием клеток мозга и последующим нарушением их функционирования.

Для того, чтобы стимулировать родовую деятельность, роженице предписываются капельницы, содержащие гормон окситоцин. Данное вещество не только стимулирует схватки при их ослабевании, но и размягчает шейку матки.
Необходимо отметить, что длительные схватки физически утомляют роженицу, особенно в тех случаях, когда они сопровождаются сильными болевыми ощущениями. Для того, чтобы поддержать будущую маму, а также несколько подпитать ее организм полезными веществами и микроэлементами, зачастую используются капельницы с глюкозой.
Нередко незадолго до родов многие женщины отмечают появление отеков. Это характерное состояние спровоцировано ослабленной деятельностью органов мочевыделительной системы. Для того, чтобы вывести из организма лишнюю жидкость, при беременности используются капельницы от отеков.
Выбор конкретного препарата полностью зависит от природы и патогенеза патологии. Отечность может быть вызвана как нарушением водно-солевого баланса, что является вариантом нормы, так и нарушением деятельности системы сосудов и сердца. А в указанном случае уже требуется дополнительное лечение направленного действия.
Большинство женщин с некоторой опаской относятся к назначению капельниц ввиду того, что прием практически любого лекарственного средства, независимо от способа его попадания в организм, чреват оказанием негативного влияния на плод. Бояться этого не стоит.
Любые медикаменты назначаются лечащим врачом исключительно в тех случаях, когда это действительно необходимо. Выбор же всегда делается в пользу наиболее безопасного и эффективного средства.
специально для Mama66.ru
Наружное применение
Если внутривенное введение физраствора проводится только по указанию врача, то наружное применение этого средства можно проводить самостоятельно. Разберемся, для чего препарат можно применять.
При первых признаках насморка, можно промывать носовые ходы физраствором, используя маленькую спринцовку или шприц. Этот же раствор идеально подходит для проведения ингаляций. Проведение ингаляций этим препаратом показано при:
Приготовление
Если для внутреннего введения необходимо применять стерильный аптечный физраствор, то средство для ингаляций можно приготовить самостоятельно. Для этого потребуется:
- чистая вода,
- электронные весы,
- соль – морская или обычная поваренная.
Чтобы приготовить раствор для ингаляций, нужно сделать следующее:
- отмерить нужное количество чистой воды;
- на весах отмерить требуемое количество соли, на каждые 100 мл воды требуется взять 0,9 граммов соль, то есть, для приготовления 200 мл раствора потребуется 1,8 граммов;
- довести воду до кипения;
- растворить соль в горячей воде;
- дать раствору остыть;
- если на дне образовался осадок, аккуратно слить раствор, чтобы осадок остался на дне.
Совет! Ежедневно нужно готовить свежий раствор, неиспользованные в течение суток остатки нужно выливать.
Проведение процедуры
Чтобы сделать ингаляцию, необходимо:
- делать ингаляцию через 1-1,5 час после еды;
- нагреть раствор до температуры около 40 градусов Цельсия;
- дышать нужно ровно и свободно. При лечении заболеваний органов дыхания, делать вдохи через рот, при насморке и гайморите – дышать через нос. Между вдохом и выдохом следует делать небольшую паузу.
Проводить ингаляции можно ежедневно на протяжении 7-10 дней.
Капельница при беременности
Для любой женщины беременность — совершенно новый этап в жизни, даже если беременность не первая. С момента наступления беременности будущей мамочке необходимо приложить все свои усилия, чтобы обеспечить самые комфортные условия для развития плода и нормального протекания беременности.
В период беременности не редки случаи различных осложнений, и часто врачи в такие моменты прибегают к капельницам. Давайте разберемся, зачем нужны капельницы и как они отражаются на здоровье вашего чада.
1. Первое показание к назначению капельницы – токсикоз. Это довольно распространенная проблема у беременных. Выделяют легкую степень токсикоза, при которой женщина испытывает рвоту от 1 до 5 раз в день, среднюю степень – до 10 раз, и тяжелую – более 10 раз в день.
При средней степени токсикоза беременную госпитализируют и назначают капельницы, которые призваны очищать организм при помощи введения лекарственных препаратов.
Естественно, при тяжелой степени токсикоза женщина незамедлительно госпитализируется и ей в обязательном порядке назначаются капельницы.
Постоянная сильная рвота очень опасна, в особенности для беременной женщины. Данные позывы обезвоживает организм и «вымывает» из него все необходимые питательные вещества, без которых невозможна нормальная жизнедеятельность матери и ее ребенка. При помощи «прокапывания» в организм беременной водят физраствор, необходимые соли, витамины и глюкозу.
Также капельницы необходимы для оказания на беременную седативного воздействия, которое поможет расслабить нервной системы женщины, устранить проблемы в области ЖКТ, успокоить и расслабить беременную.
2. Угроза прерывания беременности также является показанием к капельнице. При тонусе матки после двенадцати недель назначаются капельницы с магнезией, благодаря которым происходит расслабление матки, улучшается маточно-плацентарный кровоток.
На более поздних сроках при угрозе выкидыша могут назначаться препараты, уменьшающие сократительную активность матки. Один из самых распространенных препаратов – гинипрал; он часто показан при капельницах со второго триместра беременности.
Капельница поможет и при обнаружении у беременной женщины гипоксии плода или преждевременного созревания плаценты.
3. Не менее распространены и капельницы перед родами. Применяются они при недостаточности родовой деятельности, когда роды у женщины не начинаются схватки даже после приема простагландиновых пессарий (направленные вызвать схватки). Зачастую решить данную проблему помогает капельница с окситоцином. Проще говоря, окситоцин помогает вызвать схватки. Данную капельницу применяют лишь в случае, когда воды отошли, а схваток не наблюдалось, но только через шесть часов после введения пессариев.
В последнее время беременные часто отказываются от капельниц, беря на себя огромную ответственность за жизнь и здоровье своего чада. Помните, врач не станет назначать вам капельницу без должной необходимости.
Как избавиться от токсикоза при беременности
Особенности питания и образ жизни беременной при токсикозе – это целая наука! При точном соблюдении всех рекомендаций можно успешно избавиться от токсикоза или предотвратить его появление без приема каких-либо препаратов.
Питание, диета при раннем токсикозе беременных
Беременной рекомендуют придерживаться диеты — питаться часто и понемногу — по 5-6 раз в день. Пища должна быть теплой, не холодной и не слишком горячей. Рекомендуется временно исключить из рациона питания острую, кислую, жареную пищу, а также газированные напитки, поскольку это может спровоцировать тошноту и рвоту. Особенно это относится к беременным с хроническими заболеваниями пищеварительной системы.
Если тошнота и рвота все-таки беспокоят — рекомендуется сухая диета — крутое яйцо, печеный картофель с маслом, бутерброд с маслом и так далее. Старайтесь потреблять больше молочных продуктов, овощей, фруктов, рыбные блюда и отварное мясо.
Снять тошноту по утрам можно, пососав ржаной сухарик, и только потом вставать с постели. В течение дня пить минеральную воду небольшими глотками.
Помимо питания, рекомендуются каждодневные прогулки на свежем воздухе не менее часа. Ночной сон должен быть не менее 8 часов в сутки. Если днем тянет ко сну — лучше полежать, отдохнуть. И, как уже говорилось, рекомендуется по возможности ограничить психологические и физические нагрузки на организм.
Физиотерапия при раннем токсикозе беременных
Вне зависимости от степени тяжести токсикоза, в активную стадию заболевания и в период реабилитации полезны физиотерапевтические процедуры — эндоназальный электрофорез с витаминами группы В, гальванизация головного мозга курсом 8-10 процедур.
Нетрадиционные средства лечения раннего токсикоза беременных
Из нетрадиционных методов лечения при токсикозе применяют иглоукалывание и китайский точечный массаж. Особенно хорошо нетрадиционные методы действует на беременных, у которых токсикоз обусловлен психологическими причинами.
Народные средства лечения раннего токсикоза беременных
Народные средства очень эффективны при токсикозе беременных, особенно, при легких проявлениях заболевания. Наиболее эффективны при токсикозе настои из ромашки, мяты и мелиссы. 2 столовые ложки аптечной ромашки заливают кипятком (примерно пол литра) и оставляют на ночь в термосе. Утром процеживают и принимают 3 раза в день за 30 минут до еды. Мелиссу и мяту точно также заваривают и применяют. Можно добавить в настой ложку меда и лимона. Летом, когда есть свежая мята или мелисса, можно носить несколько листиков с собой и жевать их для снятия приступов тошноты.
Если приступы токсикоза сильно выражены — экспериментировать с народными средствами не следует, более целесообрано проконсультироваться с акушером-гинекологом. К тому же длительное и чрезмерное “налегание” на травы может снизить артериальное давление.
Побочные эффекты
Сульфат магния является одним из наиболее не опасных, но при этом эффективных препаратов для лечения во время вынашивания плода. Однако, являясь лекарственным препаратом, не может не иметь противопоказаний.
В этих случаях лечение магнезией неприемлемо:
- непереносимость самого вещества;
- артериальная гипотензия;
- предродовой период;
- выраженная брадикардия;
- аппендицит;
- кишечная непроходимость;
- заболевания почек;
- низкое артериальное давление;
- онкология.
Не смотря на то, что магнезия активно применяется в гинекологии уже не один десяток лет, до теперешнего времени не доказана полная ее безопасность для эмбриона. По этой причине магний сульфат редко используется в период первого триместра. Это поможет избежать негативного воздействия на начальное развитие систем и органов плода. Давно известно, что раствор магнезии быстро всасывается в кровь, проникает сквозь плаценту, и попадает к ребенку на ряду с другими веществами. Из-за этого доктора рекомендуют этот способ лечения только в случаях серьезной угрозы выкидыша. При назначении этого препарата необходимо тщательно контролировать содержание магния в крови беременной.
Да, редко, но все же встречаются побочные эффекты при приеме магнезии у беременных. Чаще всего именно передозировка магнием является причиной плохого самочувствия женщины, по этой причине продолжительность лечения находится под строгим контролем лечащего врача.
Побочные эффекты магнезии при беременности:
- Спазмолитические боли в голове.
- Потливость.
- Понижение артериального давления.
- Появление необъяснимой тревоги.
- Сонливость.
- Тошнота и рвота.
- Понижение температуры тела.
- Одышка.
- Понос.
- Жажда.
- Затуманенное сознание.
- Угнетение работы сердца.
- Аллергические реакции (высыпания, отеки).
«Обратите внимание! Прежде чем прибегать к лечению раствором магний сульфата проконсультируйтесь с лечащим врачом-гинекологом, чтобы избежать негативных влияний на эмбрион. Повышенный тонус и угроза срыва беременности, конечно, неприятны и опасны, но не стоит забывать о том, что в открытом доступе нет информации о результатах исследований о воздействии сульфата магния на плод.»
Главное, что стоит знать при лечении беременных магнезией
При внутривенном лечении беременных магнезией стоит знать, что скорость ввода препарата не должна превышать 1 мл в минуту.
- Курс капельниц должен длиться не дольше недели. Рекомендуемой в большинстве случаев дозой считается 5-20 мг 20% раствора сульфата магния. Все время, пока идет ввод препарата через капельницу, будущая мама должна находиться в горизонтальном положении. Если произвести резкие движения, может появиться головокружение и тошнота. Очень быстрый ввод лекарства может привести к обморочному состоянию и сбою в работе сердца. Продолжительность процедуры зависит от опасности состояния беременной.
- В случаях эклампсии (острый гестоз с повышенным кровяным давлением) назначают внутримышечное введение 10мл 25% раствора магнезии раз в 4 часа. Продолжительность процедуры определяется индивидуально врачом.
- Для борьбы с запорами обычно прописывают 10-30 г сухого порошка или 1 столовую ложку раствора магний сульфата перед едой (за 30 мин).
Обратите внимание! Опыт ученых из исследовательского центра в Америке показал, что продолжительный прием сульфата магния (более 7 дней подряд) или превышение предписанной его дозы может вызывать вымывание кальция из организма малыша. А это в свою очередь, приводит к проблемам формирования опорно-двигательной системы эмбриона и многочисленным его травмам во время родов
Лечение раннего токсикоза при беременности
При легкой форме раннего токсикоза беременных лечение проводят амбулаторно, при средней и тяжелой степени заболевания-показана госпитализация беременной. Соответственно, и лечение токсикоза будет варьроваться в зависимости от степени тяжести.
С легкой степенью токсикоза беременная может бороться в домашних условиях. Прежде всего необходим психологический и физический покой. Назначают седативные препараты – настойку пустырника или валерианы (по 25 капель 3 раза в сутки), витамины, гепатопротекторы (Хофитол, Эссенциале) и противорвотную терапию (Церукал). В большинстве случаев медикаментозное лечение этим ограничивается и самочувствие женщины существенно улучшается.
При токсикозе средней тяжести в стационаре беременной проводят инфузионную терапию с раствором глюкозы в сочетании с противорвотными препаратами, гепатопротекторами, витаминами и седативным лечением.
Лечение тяжелых форм токсикоза проводится в палате интенсивной терапии под строгим контролем гемодинамических показателей и лабораторных анализов. Внутривенно вводятся противорвотные препараты, инфузионная терапия в объеме до 3 л, гепатопротекторы и витамины. Если несмотря на проводимое лечение, состояние беременной не улучшается, то показано прерывание беременности из-за нарастающей полиорганной недостаточности.
Методы диагностики
“Золотым стандартом” нарушений кровотока в системе мать-плацента-плод на сегодняшний момент в акушерстве является . Данный метод открывает возможности для распознавания даже самых незначительных изменений, так как обладает высокой чувствительностью и информативностью.
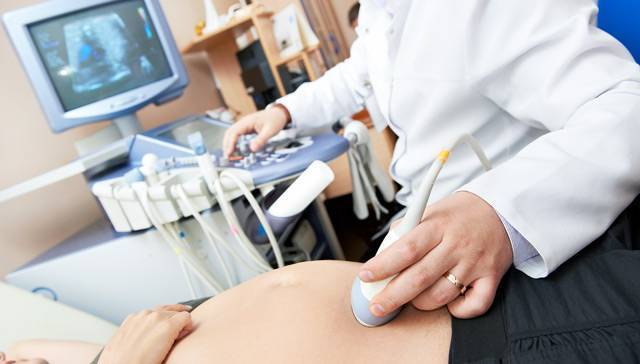
Допплерометрия представляет собой разновидность ультразвукового исследования, которое основывается на использовании эффекта Допплера. Суть исследования заключается в измерении частоты ультразвуковой волны, отраженной от движущихся объектов. При исследовании кровеносных сосудов движущимися частицами являются форменные элементы крови, в частности, эритроциты, как наиболее многочисленные клетки. Регистрация полученных данных и сравнение их с нормой называется допплерографией.
Каковы преимущества допплерографии?
- Современные аппараты УЗИ дают возможность исследовать направление, скорость потока крови в маточных артериях, и даже внутриплацентарный кровоток.
- Благодаря цветному картированию можно отдельно исследовать кровоток в сосудах с разным направлением крови (артерии и вены). Направление артериальной крови на аппарате отражается красным цветом, а венозной – синим.
- Доказано, что применение этого метода при беременности не оказывает отрицательного влияния на развитие плода.
- Уникальной возможностью метода является прогнозирование развития беременности.
Что это означает? Многие исследования показали, что нарушения в кровотоке маточно-плацентарной системы появляются немного раньше, чем появятся какие-либо клинические проявления страдания плода (уменьшение массы тела, изменение ритма сердца и др.). А это значит, что при своевременной диагностике нарушений кровоснабжения плода, у врача есть небольшое количество времени для принятия верного решения. Примером этому может служить обнаружение изменения кровотока, которое называется “дикротической выемкой” в 90% случаев перед развитием клинических проявлений гестоза (отеки, повышение артериального давления, появление белка в моче). Допплерография широко распространена в акушерской практике, так как открывает врачам не только возможность вовремя распознать нарушения кровотока, но и даже предупредить развитие тех, или и иных осложнений беременности.
Случай из практики
Нестандартная ситуация, произошедшая в родильном отделении, заставила врачей акушеров-гинекологов задуматься о применении допплерографии во время родов.
Женщина 25 лет без какой-либо сопутствующей патологии поступила в род. дом с регулярными схватками через каждые 3-5 минут. Роды первые, срочные.
По данным анамнеза: беременность протекала без осложнений, патологии со стороны плода не обнаружено, все протоколы УЗИ с допплерометрией в пределах нормы.
Первый период родов протекал физиологично, при полном открытии шейки матки роженица была переведена в родильный зал.
Однако, во время потуг начали происходить, на первый взгляд, необъяснимые явления: сердцебиение плода во время потуг восстанавливалось, а в перерывах между потугами значительно замедлялось. Хотя, как правило, все происходит наоборот. В связи с этим решено было выполнить УЗИ с исследованием кровотока в сосудах во время родов. Результат исследования удивил всех: в перерывах между схватками плод ручкой зажимал пуповину, в результате чего значительно нарушался кровоток. По мере нарастания гипоксии в организме ребенка, его ручки ослабевали, и он отпускал пуповину, тем временем кровоток восстанавливался. Учитывая полученную картину, было решено форсировать ведение второго периода родов с использованием вспомогательных пособий. Так, благодаря допплерометрии врачам удалось избежать серьезных осложнений.
Вторичные методы диагностики
Помимо допплерографии существуют и другие методы исследования, которые косвенно указывают на нарушение кровотока:
- Сбор жалоб. При нарушении кровообращения плод испытывает гипоксию, что проявляется увеличением двигательной активности малыша. Обычно беременные жалуются на активное шевеление плода.
- Выслушивание сердцебиения с помощью стетоскопа также может помочь в диагностике. Замедление или ускорение ритма, выходящее за пределы физиологической нормы, также может свидетельствовать о гипоксии.
- . Регистрации КТГ в течение 40-60 минут может быть достаточно для того, чтобы диагностировать признаки внутриутробной гипоксии плода.
- Некоторые ультразвуковые показатели (преждевременное старение плаценты, исследование биофизического профиля) могут зафиксировать неблагополучие состояния плода.






