Как сдавать мазок на флору при беременности
Тщательное соблюдение гигиены и исключение любых вероятных воздействий на слизистую оболочку мочеполовых путей — вот и все, что потребуется для качественной сдачи мазка. Для этого за 2 дня до сдачи анализа необходимо:
- Прекратить половые контакты.
- Отменить введение вагинальных свечей и таблеток, нанесение мазей и кремов в области промежности.
- Не проводить спринцевания.
- Исключить применение мыла и геля в интимной гигиене в день сдачи мазка.
Желательно не мочиться за 2 часа до осмотра врачом на кресле, но с полным мочевым пузырем сдавать мазок на флору также нельзя.
Мазок на флору при беременности — для многих женщин неприятная процедура, но она безопасная, безболезненная и очень простая. Во время осмотра на кресле гинеколог берет образцы клеток из стенок влагалища, шейки матки и входа в уретру, так что в бланке с результатами будут значиться показатели всех трех мазков: V-vagina (из влагалища), C-cervix (из цервикального канала шейки матки), U-uretra (из мочеиспускательного канала).
Мазок на флору при беременности в обязательном порядке сдается на ранних сроках при постановке на учет, на сроке 30 недель и незадолго до родов — как правило, на 36-38 неделе. Однако некоторым женщинам придется сдавать этот анализ чаще, если в анамнезе были:
- замершая беременность;
- невынашивание;
- многоводие;
- половые инфекции;
- внутриутробное инфицирование плода;
- истмико-цервикальная недостаточность (ИЦН);
а также если беременная жалуется на дискомфорт в области половых органов: отечность, жжение, зуд, неприятный запах и изменение влагалищных выделений, учащение мочеиспусканий, боль внизу живота или пояснице.
Если во время беременности (по результатам мазка на флору) проводилось лечение, то по его окончанию необходимо сдать повторный анализ для контроля.
Специально для nashidetki.net- Екатерина Власенко
Норма лейкоцитов в моче у беременных женщин
Число лейкоцитов в общем клиническом анализе мочи указывает не только на наличие воспалительной реакции, но и отражает степень ее выраженности.

Норма лейкоцитов в моче у беременных — 4–6 ед. в поле зрения. При наличии 6–8 ед., говорят о некоторой напряженности иммунной системы. Женщину необходимо дополнительно обследовать. При наличии 8–10 ед. говорят об умеренно повышенных цифрах лейкоцитурии, больная может быть пролечена местными средствами. Если же количество лейкоцитов превышает несколько десятков, говорят о высоких цифрах лейкоцитурии, это выраженная воспалительная реакция, больная должна быть госпитализирована и пролечена антибиотиками.
Какие препараты прописывают при мажущей вагинальной секреции
Если мазня связана с угрозой выкидыша или другими проблемами с беременностью, то возможно консервативное лечение с помощью средств с прогестероном. Дюфастон и Утрожестан прописывают пациенткам, у которых отмечается недостаток прогестерона. Этот гормон отвечает за нормальное вынашивание плода, а также предотвращает выкидыш. Поэтому принимая препарат под контролем врача женщина при угрозе самопроизвольного аборта может сохранить плод и выносить его до положенного срока. Обязательно прочтите о характере возможных выделений после Утрожестана при беременности до применения препарата.
Мажущая секреция в первом триместре может быть физиологической нормой или патологией. Но в любом случае не нужно затягивать, а лучше сразу обратиться к доктору, чтобы исключить возможные осложнения.
Эритроциты в крови при беременности: что это за показатель
Эритроциты вырабатываются в красном костном мозге. Утилизируется они в селезенке. В процессе развития в них образуется гемоглобин, который содержит белок и железо. Такое строение необходимо клетке, чтобы присоединять кислород и углекислый газ. Первое вещество переносится из альвеол легких к органам. Оттуда эритроциты собирают углекислый газ, который транспортируется обратно к легочной системе.
Для здоровых людей без гестации показатель должен быть в пределах 3,5-5,5×1012клеток/л.
Существует два вида изменения показателя:
- эритропения – снижение количества красных телец;
- эритроцитоз — повышение значения.
Существуют физиологические и патологические причины нарушения. В первом случае лечение не требуется, следует устранить факторы, которые вызвал изменения. Во втором случае показатель вернется к нормальному значению при проведении терапевтических мер.
Эритроциты определяются благодаря общеклиническому анализу крови. Его можно выполнить двумя путями.
- Микроскопирование. Врач помещает прокрашенный образец биологической жидкости человека под микроскоп, определяется клетки в полях зрения. Для этого микроскоп перемещают слева направо, вниз, справа налево. То есть высчитывают клетки вручную. Недостатком метода является отсутствие высчитывания значения во всем объеме биологической жидкости. Оно определяется только в 1 мл. Положительной стороной является определение формы, структуры, качества клеток. Могут быть выявлены другие нарушения, появление веществ, которых в норме не должно быть.
- Применение полуавтоматического гематологического анализатора. После забора биоматериала врач добавляет антикоагулянт, который препятствует сворачиванию биологической жидкости, образованию сгустка. Аппарат забирает жидкость из пробирки. Анализатор автоматический подсчитывает параметры, выдает бланк исследования. Анализ устраняет фактор врачебной ошибки, но не определяет каждый другие параметры.
Узнай больше о методах подсчета количества эритроцитов и возможных ошибках.
Чтобы минимизировать риск ошибок в процессе микроскопирования и применения полуавтоматических анализаторов, проводится сразу две методики. Так выявляют наиболее достоверные результаты.
После получения бланка с результатами пациентке необходимо отнести их лечащему врачу. Невозможно самостоятельно определить причину изменения какого-либо показателя. Врач может назначить другие диагностические тесты в случае отклонения от нормы.
Важно! Чтобы определить наиболее достоверные значения, назначают два теста. Если данные будут идентичны, информация правдива
Показания к сдаче анализа на эритроциты в крови при беременности
Во время гестации женщина каждые 2 недели сдает лабораторные анализы. Это позволяет врачу выявить отклонения в здоровье на ранних этапах. Чем раньше начнется лечение, тем меньше риск осложнений для самой женщины и плода.
Существуют следующие показания для сдачи теста:
- профилактика для своевременного выявления отклонений от нормы;
- выявление в предыдущих тестированиях анемии;
- выявление в предыдущих тестированиях эритроцитоза (повышение количества красных телец);
- низкие или высокие показатели железа в крови;
- низкие или высокие показатели гемоглобина;
- сахарный диабет;
- наличие повышенного количества красных кровяных телец в моче;
- наличие злокачественного заболевания крови;
- выявленный очаг небольшого или значительного кровотечения;
- определение качества лечения;
- хронические заболевания, которые могут привести к кровотечениям.
Если в результатах определяется снижение или повышение показателя, врач назначает дополнительные диагностические тесты, которые помогут выявить причину.
Если анализы во время беременности плохие
Не всегда у женщины в положении анализы в норме. При определенных заболеваниях возможны отклонения от заявленных норм в бланке. Если это случилось с вами, то не стоит сразу переживать ― окончательная трактовка результатов должна быть за вашим гинекологом.
Чтобы разобраться в причинах ваших негативных результатов анализов при беременности, рассмотрим все исследования по порядку.
Отклонения от нормы в ОАК могут быть вызваны:
- если снижен гемоглобин и упали эритроциты, у вас анемия;
- если завышены лейкоциты вместе с СОЭ, возможно, в организме идет воспалительный процесс;
- превышение уровня эозинофилов указывает на обострение аллергической болезни или на присутствие глистов;
- изменение уровня тромбоцитов в любую сторону свидетельствует о неправильной сворачиваемости крови, а также о развитии гестоза.
Отклонение от нормы анализов ОАМ при беременности вызвано:
- лейкоциты и цилиндры бактерий подтверждают воспаление в органах мочеполовой сферы;
- белок в моче часто говорит о гестозе;
- кристаллы мочевой кислоты указывают на дисфункцию почек.
Резус-фактор. Если при определении резус-фактора у женщины оказался отрицательный статус, а у отца малыша ― положительный, женщине на протяжении всей беременности придется сдавать кровь на определение антирезусных антител. Если будет замечен их рост, у женщины начнется резус-конфликт.
Отклонения от нормы в биохимическом анализе крови:
- повышение печеночных ферментов, а также билирубина случается при патологиях печени, развитии гестоза;
- скачок глюкозы наблюдается при гестационном диабете;
- повышение креатинина вместе с мочевиной ― следствие дисфункции мочевыделительной системы.
Отклонения в показателях коагулограммы говорят о следующем:
- аутоиммунных патологиях;
- гестозе;
- антифосфолипидном синдроме;
- тромбозе;
- угрозе прерывания беременности.
Мазок на микрофлору может быть плохим, если у женщины:
- присутствует много лейкоцитов, что бывает при воспалении;
- 3 и 4 степень чистоты, вызванная дисбактериозом;
- есть половые инфекции, что подтверждается присутствием гонококков или трихомониаз.
Положительные анализы на ТОРЧ, а именно краснуху, ЦМВ, токсоплазмоз:
- комбинация на бланке антител G и M ― вы переболели, но у вас уже есть сформированный иммунитет, значит, переживать не нужно;
- присутствие повышенных антител M ― болезнь в активной фазе и вам требуется лечение;
- полное отсутствие антител ― вы не больны, а просто в зоне риска, можете заболеть в любой момент, поскольку не владеете специфическим иммунитетом.
Двойной и тройной скрининг-тест. В зависимости от комбинаций проверяемых показателей, врачи предполагают те или иные хромосомные аномалии:
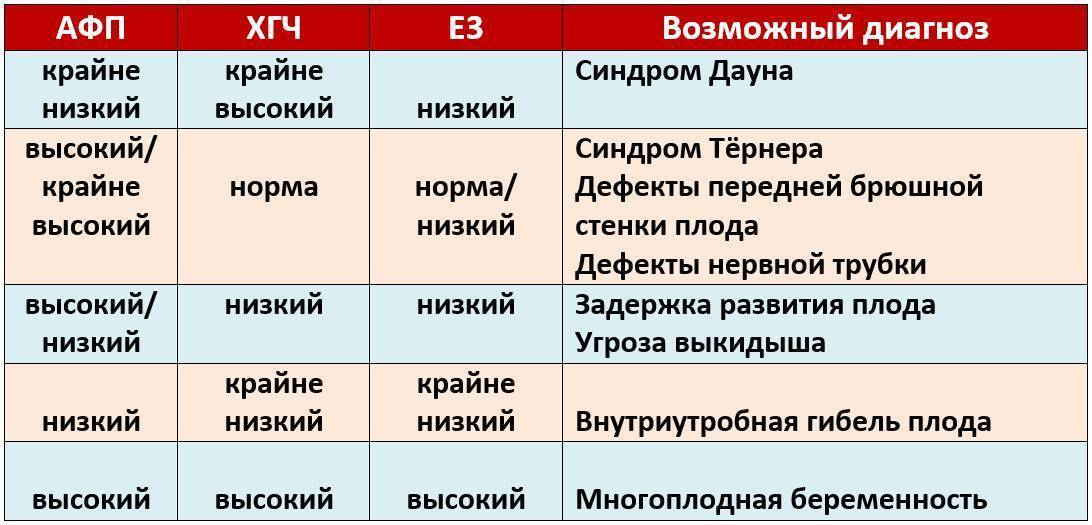
Нередко врачам приходится выслушивать жалобы женщин о том, что они буквально живут в лабораториях, куда постоянно приходят сдавать десятки анализов
Но важно осознать, что этот список анализов был составлен Минздравом не просто так, а с целью предупреждения и своевременного лечения опасных осложнений, препятствующих развитию вашей беременности. Поэтому всегда следует сдавать все назначенные анализы, помня, что это не прихоть вашего гинеколога-акушера, а необходимость!
Что показывает мазок на флору при беременности: норма
Влагалище новорожденной девочки имеет стерильную нейтральную среду, которая постепенно заселяется определенными микроорганизмами. В период гормонального полового созревания в нем устанавливается характерная для взрослой женщины среда с определенным биоценозом, то есть качественным и количественным бактериальным составом. Мазок на флору позволяет определить состояние этой среды, его показатели ориентированы на проведение анализа у половозрелых женщин с 14 до 50 лет, поскольку до и после этого возрастного периода микрофлора и кислотно-щелочная среда в половых путях имеют определенные особенности и отличия.

Итак, в норме, если женщина здорова, ее влагалищная среда заселена преимущественно лактобактериями, которые еще называют палочками Дедерлейна (Додерлейна) или молочнокислыми бактериями. Они составляют основу влагалищного биоценоза: 95-98% всех бактерий во влагалище здоровой женщины заселяют именно палочки.
Остальные несколько процентов представляют другие микроорганизмы, среди которых присутствует и условно-патогенная флора, то есть бактерии, которые в норме мирно обитают здесь в мизерном количестве, но при создании благоприятных для этого условий начинают активно размножаться, вызывая инфекционные и воспалительные процессы в мочеполовых путях женщины. Среди таких бактерий грибы рода Кандида, Гарднереллы, Кокки, Энтеробактерии, Дифтероиды, Бактероиды, Фузобактерии и др. Дать толчок для их активной деятельности могут ослабление иммунной защиты организма, прием антибактериальных или противозачаточных препаратов, гормональные изменения в организме (в том числе и во время беременности), инфекционные заболевания, сахарный диабет, стресс и прочие состояния.
Также скромный процент всей микрофлоры влагалища составляют эпителиальные клетки — в норме тоже в небольшом количестве.
Все эти микроорганизмы в идеале должны существовать в мирном симбиозе, при котором сохраняется и поддерживается оптимальное урогенитальное здоровье женщины. Выглядит это таким образом. Молочнокислые бактерии — те самые, которые полезные и которых больше всего, питаются углеродами из незначительного количества эпителиальных клеток. В процессе их жизнедеятельности вырабатываются вещества (в частности, молочная кислота), создающие кислую среду во влагалище — самую благоприятную для поддержания здесь нормальной микрофлоры. Кислая среда является залогом благополучного существования палочек и подавляет рост патогенной и условно-патогенной флоры. Как только этот баланс нарушается — вредоносные бактерии начинают быстро размножаться, провоцируя те или иные заболевания. В зависимости от вида активизировавшихся бактерий это могут быть кандидоз, бактериальный вагиноз, гарднереллез и т.д. По мере уменьшения количества полезных молочнокислых бактерий и возрастания количества вредных микроорганизмов влагалищная среда изменяется в сторону щелочи, что является патологическим для нее состоянием.
Кроме того, вовнутрь влагалища могут проникать бактерии, которые в норме здесь не присутствуют. Преимущественно это микроорганизмы, вызывающие половые инфекции, передающиеся половым путем, и именно они представляют самую большую угрозу при беременности: вирус герпеса, вирус папилломы человека (ВПЧ), Трихомонады, Гонококки и пр.
Мазок на флору дает возможность определить количественный и качественный состав микрофлоры влагалища и, соответственно, уровень кислотности влагалищной среды. Если будут обнаружены лейкоциты и прочие посторонние клетки и организмы в мазке, то женщине придется проходить соответствующее лечение. Что касается половых инфекций и воспалений в мочевыводящих путях при беременности, то они угрожают здоровью и даже жизни плоду, а также приводят к рыхлости тканей половых путей, из-за чего в родах часто случаются разрывы.
Это означает, что если окажется плохой мазок на флору при беременности, то будущей маме непременно будет назначено лечение в соответствии с диагнозом и со сроком вынашивания. В таких случаях преимущество отдается щадящей терапии, врачи стараются не назначать опасных антибиотиков, но иногда приходится прибегать и к их помощи. При обнаружении в мазке патогенной флоры беременная вынуждена пройти дополнительные обследования (посев на флору) для определения вида вредоносных бактерий и их чувствительности к антибиотикам. Это необходимо для назначения эффективной терапии.
Следует отметить, что мазок на флору не покажет хламидий, уреаплазм и микоплазм. Наличие этих микроорганизмов возможно определить только при помощи сдачи специального анализа на скрытые инфекции — методом ПЦР-диагностики (полимеразно-цепной реакции).
Лечение в зависимости от причины
Воспаление мочеполовых путей является угрозой для беременности и здоровья плода, поэтому нельзя заниматься самолечением и злоупотреблять средствами народной медицины.
Терапия во время беременности имеет свои особенности, поскольку список разрешенных препаратов и процедур строго ограничен. Принципы лечения напрямую зависят от причин повышения лейкоцитов.
Мочеполовая инфекция
Терапию проводят в зависимости от вида выявленной инфекции и степени ее распространения. На ранних сроках беременности отдают предпочтение местным препаратам. Женщине назначают вагинальные свечи или тампоны с лекарственным средством. Однако при появлении в мазке лейкоцитов более 40-50 применяются антибиотики независимо от периода беременности.
В первом триместре возможно применение лекарств на основе пенициллина (Флемоксин, Амоксициллин). Со второго триместра беременности назначают Эритромицин или Азитромицин.
Вагинальный кандидоз
Кандидоз или молочница – наиболее распространенная патология во время вынашивания ребенка. Заболевание устраняют при помощи вагинальных свечей, кремов и таблеток. Средства снижают жизнеспособность грибков и снимают зуд.

В первом триместре рекомендуют использовать свечи и мазь Пимафуцин и Полижинакс (см. также: ). На поздних сроках допускает применение таблеток для перорального применения Пимафуцин, вагинальных таблеток Клотримазол и Тержинан (рекомендуем прочитать: ). Длительность лечения составляет от 10 до 14 дней. Однако при необходимости терапевтический курс продляют до 20 суток. Также на время лечения рекомендуют исключить из рациона сладости и продукты, содержащие дрожжи.
Трихомониаз, уреаплазмоз, микоплазмоз, хламидиоз
При беременности инфекции могут привести к выкидышу или преждевременным родам. Как правило, инфекционные агенты не проникают через плаценту к плоду, но вызывают патологии у новорожденного при инфицировании через родовые пути.
Схема терапии зависит от степени поражения организма беременной и вида инфекции. Например, микоплазмоз не требует срочной терапии при обнаружении в анализах менее 100 единиц возбудителя. Лечение подразумевает прием антибиотиков, поэтому его начинают со второго триместра. Лекарства подбирают индивидуально. Принципы терапии описаны в таблице.
Нарушение микрофлоры влагалища
Нарушение микрофлоры влагалища чаще всего становится следствием патологических процессов, происходящих в организме, поэтому восстановление флоры проходит за несколько этапов:
- устранение первичной патологии;
- обогащение микрофлоры полезными бактериями;
- повышение общего иммунитета.
Для сокращения колоний патогенной микрофлоры применяют местные антисептики, например Мирамистин. После устранения причины нарушения баланса флоры влагалища женщинам назначают вагинальные свечи и тампоны с лакто- и бифидобактериями (Лактобактерином, Ацилакт). Для повышения иммунитета рекомендуют пить витамины и придерживаться норм правильного питания. Терапия продолжается от 14 до 30 дней.
Гонорея и герпес
Гонорею и герпес при беременности лечат в том случае, если выявлен высокий риск инфицирования плода и развития осложнений у будущей мамы. Гонорею лечат во 2 и 3 триместрах антибиотиками. Как правило, назначается короткий курс терапии Эритромицином, Азитромицином или Цефтриаксоном.
Данное словосочетание не должно вызывать у современной женщины недоумения или удивления. Ведь каждая девушка, пекущаяся о своем здоровье, с началом половой жизни обязана проходить регулярные осмотры у гинеколога, включающие и этот анализ. Тем не менее, с наступлением беременности мы многие вещи воспринимаем по-другому. И мало интересующий нас прежде мазок сейчас вызывает кучу вопросов, сомнений и . Давайте послушаем, что о нем рассказывают гинекологи.
Половые инфекции и кандидоз
Можно и не говорить о том, что от здоровья женщины зависит сохранность и безопасность эмбриона. Ведь, многие инфекции и бактерии могут и навредить благополучному вынашиванию ребенка и передаться плоду.
«Выделения на 9 неделе беременности стали темными и желтыми, и появились неприятные ощущения в том самом месте. Что делать? Неужели что-то не так с плодом, ведь до девятой недели все было хорошо…»
Если вы отметили подобную секрецию, а она еще может быть зеленоватой, то скорее всего, есть половые инфекции. Желтый цвет свидетельствует о наличии воспалительного процесса, который ничего хорошего не принесет. В таком случае возникают определенные боли, а секреция содержит куски гноя.
Женщине нужно помнить, что любая инфекция негативно сказывается на ее гормональном фоне. Кроме этого, как уже говорилось выше, есть вероятность заражения плода, которое нарушает его развитие, а в некоторых ситуациях инфицирование – это причина выкидыша. И не зря врачи даже завершающем этапе беремености, когда женщина практически готова к родам (38 неделя и далее), беспокоятся об инфекциях. Особенно опасен случай преждевременного излития околоплодных вод, что открывает прямой доступ опасным бактериям.
Кандидоз
Молочница хоть и не считается очень опасным заболеванием, но также может нанести вред ребенку. Часто женщины отмечают белые творожные выделения на 40 неделе беременности или раньше. Беременные женщины не должны лечить кандидоз самостоятельно, потому что не все препараты безопасны для плода.
При наличии этой инфекции у роженицы, существует вероятность заражения ребенка молочницей во время родов. Поэтому подобное заболевание нужно лечить вовремя при первых же симптомах. Причины этого заболевания самые разные, но у беременных чаще всего патология связана со снижением иммунитета.
Нормальные изменения в анализе крови при беременности
Гематокрит — Hct
При беременности увеличивается объем внеклеточной жидкости – внутри сосудистой и межклеточной. Возникает физиологическая внеклеточная гиперволемия, которая своего максимума достигает в ІІІ триместре. Именно поэтому каждая беременная женщина выглядит очень привлекательно – ее кожа становится более мягкой, черты лица округляются. Но, в то же время повышенное количество жидкости объясняет склонность к появлению отеков и повышению давления.

Объем плазмы крови у будущей мамы постепенно нарастает и зависит от массы плода – чем больше плод, тем больше и объем плазмы. Также объем плазмы зависит от роста женщины, количества перенесенных беременностей и количества плодов (при многоплодной объем плазмы больше). У маленьких женщин объем плазмы увеличивается на 20%, в высоких – на 100%, средний прирост составляет 50%, а именно 1250-1400 мл. Прирост начинается с 6-й недели беременности и длится до конца II триместра. В исследованиях было показано, что у женщин с повторными выкидышами, преждевременными родами, преэклампсией увеличение объема плазмы минимальны либо совсем не происходят. Т.е. увеличенный объем плазмы – это обязательное условие нормальной беременности.
Показатель крови, отображающий увеличение объема плазмы – гематокрит (в автоматический гематологический анализаторах обозначается как Hct). Так вот, гематокрит должен снизится с нормы 0,34-0,36 до 0,30-0,32.
Нормальный показатель гематокрита при беременности – 0,30-0,32.
Эритроциты — RBC
Беременность также вносит коррективы в количество эритроцитов – увеличение достигает 20-30%. Поскольку объем плазмы растет на половину, а эритроциты лишь на четверть, то снижаются гематокрит (смотри выше) и концентрация гемоглобина. Появляется так называемая анемия разведения (по-медицински – гемодилюционная анемия), которую нужно всегда отличать от железодефицитной анемии беременных.
Нормальное количество эритроцитов при беременности – выше 3,5*109/л.
В этом помогает оценка эритроцитарных индексов – показателей отображающих размер, объем и насыщение гемоглобином эритроцитов.
Гемоглобин – HGB
Гемоглобин – это особенный белок, находящийся в эритроцитах и транспортирующий кислород к тканям. При беременности происходит относительное снижение уровня гемоглобина, из-за той же гемодилюции – разведения крови плазмой.
Нормальный уровень гемоглобина в крови у беременной женщины – 110-120 г/л.
Если гемоглобина меньше – говорят про железодефицитную анемию, больше – фолиеводефицитную. Женщина до начала родов должна иметь уровень гемоглобина не менее 120 г/л, меньший показатель – риск осложнений как для материя так и для плода. Читайте о диагностике анемии в статье «Диагностика анемии. Какие анализы стоит сдавать?».
Повысить гемоглобин можно приемом железосодержащих препаратов.
Лейкоциты — WBC
Увеличение количества лейкоцитов при беременности считается вариантом нормы, но его нужно тщательно оценить врачу, поскольку лейкоцитоз может быть признаком инфекционного заболевания. В крови при беременности могут периодически появляется незрелые формы лейкоцитов, в процентном соотношении растет количество нейтрофилов, а снижается лимфоцитов.
Нормальное количество лейкоцитов при беременности – до 15*109/л.
Тромбоциты — PLT
В процессе беременности нормально незначительное снижение количества тромбоцитов до 100*109/л. После родов происходит спонтанная нормализация.
Нормальное количество тромбоцитов у беременной женщины – 100-400*109/л.
Не смотря на то, что показатель скорости оседания эритроцитов – СОЭ не является гематологическим, а биохимическим, но указывается он в общем анализе крови. При беременности нормально повышение СОЭ до 30-40 мм/час, что вызвано изменением качественного состава белков крови.
Дополнительные анализы
Дополнительные анализы в третьем триместре беременности назначаются женщинам, у которых обнаружены те или иные отклонения в состоянии здоровья или же есть изменения в результатах основных анализах. В 3 триместре дополнительно проводят:
- Определение сахара в крови показано при подозрении на гестационный диабет или при наличии в анамнезе сахарного диабета.
- Глюкозотоллерантный тест – проводится на 25-28 неделях беременности при нестабильных показателях сахара крови у будущей мамы.
- Анализ мочи на ацетон в 3 триместре. Кетонурия являет опасность и для женщины, так и для малыша. Может быть следствием дефицита в организме глюкозы, при сахарном диабете, гестозе или отравлении, нарушении работы эндокринных органов.
- Коагулограмма позволяет обнаружить угрозу тромбоза у женщины или риск преждевременных родов. Исследование свертываемости крови также нужно для того, чтобы подтвердить гестоз и заняться его своевременным лечением.
- Анализы на выявление токсоплазмоза в третьем триместре, а также других опасных инфекций, как цитомегаловируса, хламидиоза, вирусов краснухи и герпеса или так называемых TORCH-инфекций. При положительном результате удается вовремя начать лечение, так как перечисленные болезни способны стать причиной неправильного развития плода.
У многих женщин возникает вопрос, проводятся ли анализы на патологию плода в 3 триместре беременности. Такие анализы показаны во 2 триместре. На более поздних сроках возникает в них необходимость разве в том случае, если женщина поздно стала на учет.
Важно помнить о том, что самостоятельно диагностировать у себя ту или иную патологию по результатам анализов нельзя. Гинеколог в каждом конкретном случае определит, есть ли изменения и опасны ли они для Вас и малыша, учитывая состояние здоровья, перенесенные ранее болезни и другие факторы
При наличии риска для здоровья женщины или ребенка врач определиться с дальнейшей тактикой, чтобы избежать возможных осложнений. Поэтому не стоит игнорировать сдачу анализов в 3 триместре беременности. Выполняя все рекомендации наблюдающего гинеколога, Вы сможете родить вполне здорового малыша.
Рекомендуем также: Какие анализы сдают во 2 триместре беременности?
Полоскание горла при беременности
Пищевое отравление при беременности
3 триместр
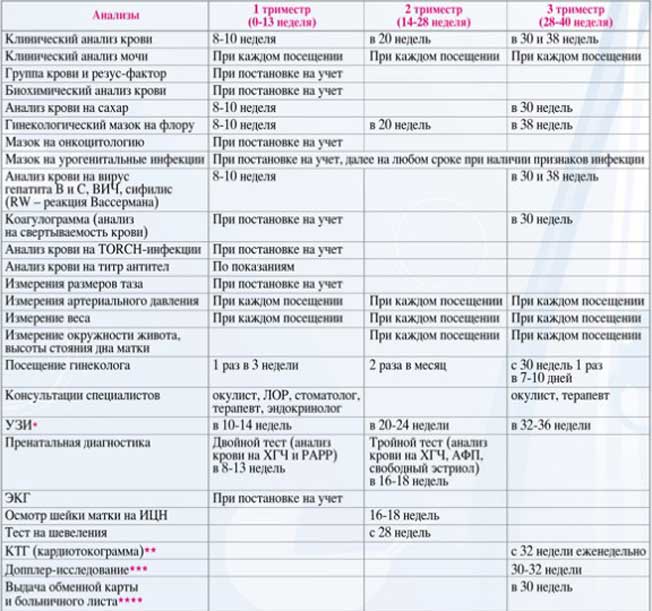
Обязательные анализы при беременности: полный календарь по триместрам
Для женщины в положении разработан конкретный график анализов и дополнительных исследований. Но он может корректироваться и пополняться дополнительными анализами.
Гинеколог всегда дает женщине нужные направления на анализы в соответствии со сроком гестации. Некоторые из них проводятся регулярно, например, анализ крови (в обменной карте он обозначен аббревиатурой ОАК) и мочи (ОАМ), другие единожды ― это тройной тест, резус-фактор и др.
Чтобы женщине было легче сориентироваться в том, какие сдаются анализы при беременности, рассмотрим список по триместрам.
Плановые анализы — первый триместр беременности
Большинство анализов приходится на первые 14 гестационных недель, поскольку именно в это время проходит первичное обследование беременной женщины.
Помимо анализа на беременность на ранних сроках (определение ХГЧ), женщина проходит осмотр. В этот момент проводят:
- Забор влагалищного секрета для изучения микрофлоры (нужен для исключения половых инфекций).
- Бакпосев (с помощью анализа проверяют наличие ЗППП).
- ПАП-тест (цитологическое исследование для обнаружения атипических клеток на шейке матки).
- Кольпоскопия (проводят, если есть эрозия или другие изменения на шейке матки).
Также проводят следующие анализы на учете по беременности:
- биохимия крови;
- ОАК;
- резус-фактор, включая и группу крови;
- TORCH-панель;
- ВИЧ, гепатит, сифилис;
- ОАМ;
- двойной тест (РАРР-А+ХГЧ);
- сахар и толерантность к глюкозе;
- ультразвуковая диагностика (анализ УЗИ при беременности проводят между 10 и 14 неделями);
- коагулограмма (показывает степень кровесвертываемости).
Перечень анализов во втором триместре беременности
Начиная с 14 недели гестации женщина продолжает регулярно сдавать назначенные анализы.
Какие анализы нужно сдать при беременности:
- ОАК и биохимия;
- коагулограмма;
- ТОРЧ-инфекции;
- моча на следы белка;
- толерантность к глюкозе;
- УЗИ (проводят в 20-24 недели);
- тройной скрининговый тест на 16-18 неделе (бета-ХГ+АПФ+ эстриол).
Кроме лабораторных исследований, во 2 триместре гинеколог изучает физические параметры тела женщины, которые нужны как для проведения некоторых анализов (скрининга), так и для общей оценки состояния женщины
Врач обращает внимание на вес женщины, окружность животика, месторасположение дна матки

Список анализов ― третий триместр беременности
Третий триместр также предполагает немало обследований. Если беременность проходит без патологий, посетить гинеколога понадобится дважды: на 30 недели (для оформления декрета) и на 36 неделе.
Кроме измерения кровяного давления, веса женщины и параметров живота, женщина сдает такие необходимые анализы при беременности:
- ВИЧ, RW (перед декретом);
- ОАМ и ОАК;
- повторный мазок на флору (для окончательного исключения гонореи и других ЗППП);
- биохимия;
- коагулограмма;
- гемоглобин;
- УЗИ и КТГ.
Анализы при беременности ― таблица: