При каком показателе гормона хгч слышно сердцебиение плода. Упал хгч на 10 неделе беременности
ХГЧ выделяет хорион – плодная оболочка оплодотворенной клетки. Он начинает поступать в кровоток женщины после прикрепления эмбриона к стенке матки.
Это происходит примерно через 5-6 дней после оплодотворения. Далее происходит пропорциональный рост его концентрации.
ХГЧ влияет на работу половых органов материнского организма, в особенности на выработку прогестерона желтым телом в яичнике.
Прогестерон – это главный гормон беременности, который расслабляет мышечную мускулатуру матки, во избежание выкидыша и создает для эмбриона максимально комфортные условия в матке для роста и развития.
Таким образом, ХГЧ – это гормон, защищающий эмбриона от влияния всех неблагоприятных факторов. Он действует разнонаправленно, и его адекватная концентрация гарантирует нормальное протекание беременности.
Закономерность повышения
С 5-6 дня беременности, начинается активный рост. Он подчиняется следующей закономерности: увеличивается каждые полтора – два дня в два раза.
Эта норма единая для всех женщин, и любое отклонение от нее можно расценивать как патологическое течение беременности.
Вот вероятные причины, по которым продукция ХГЧ может быть снижена:
- Замершая беременность.
- Внематочная беременность.
- Внутриутробная смерть плода.
- Врожденные аномалии развития.
- Угроза выкидыша.
В первые недели после обращения для постановки в учет в женскую консультацию, врачи несколько раз назначают проведение анализа на ХГЧ, чтобы объективно оценивать течение беременности и вовремя заметить развитие отклонений или угроз для потери плода.
ИНТЕРЕСНО! Усиленный рост будет продолжаться до 10-11 недели беременности, а потом, после того, как оболочка плода переродилась в плаценту, его уровень начнет постепенно снижаться и до конца беременности продержится в концентрации, соответствующей 7 неделе вынашивания.
При каком значении слышно сердцебиение?
Сердечко начинает развиваться уже на 2-3 неделе беременности. Сначала оно представляет собой полую трубку, находящуюся в самом центре зародыша, потом постепенно из нее начинают формироваться отдельные камеры: сначала две, потом три, потом четыре.
Сердце человека четырехкамерное и это объясняет работу двух кругов кровообращения.
Чтобы услышать сердцебиения зародыша и оценить эффективность его работы используются следующие методы:
- Аускультация – выслушивание тонов сердца фонендоскопом (метод недостоверный и может использоваться только с 20 недели беременности, когда шумы уже четко различимы.
- Эхокардиограмма.
- Кардиотокография.
- УЗИ.
ВНИМАНИЕ! УЗИ бывает трансвагинальное (изнутри вагины) и трансабдоминальное (датчик «водится» по поверхности живота), где интравагинальное назначается только в случае серьезных осложнений. https://www.youtube.com/embed/f6248hKnKyM
УЗИ – это наиболее часто используемый и точный метод выслушивания сердца плода, и способность различить его удары будет зависеть от выбранного метода.
Например, трансвагинальное УЗИ позволяет услышать уже при концентрации ХГЧ равной 7200 МЕ/л.
Что касается других методов исследования, то услышать звук сердца малыша можно на 10 – 12 неделе.
Может ли снизиться, а затем вырасти уровень ХГЧ на фоне развивающейся беременности?
По какой причине уровень ХГЧ сначала падает, а потом растет? Промежуток между нижней границей нормы и верхней довольно велик. Если колебания гормона незначительны, то его небольшое уменьшение все равно может находиться в пределах нормативных показателей.
В данной ситуации врачи наблюдают за состоянием женщины, предлагают ей сделать анализы повторно через неделю и назначают УЗИ.
Кроме того, несовпадение результатов анализа и нормы при развивающейся беременности может свидетельствовать о том, что срок вынашивания определен неверно.
Зачем делать УЗИ после подсадки
С первым после протокола ЭКО УЗИ, как ни странно, складывается совершенно парадоксальная ситуация – долгожданная и выстраданная беременность оказывается настолько важной для женщины, что она боится идти на УЗИ, чтобы не навредить этим малышу, если он успешно развивается в ее организме. Порой никакие доводы не могут заставить женщину, которая несколько лет безуспешно боролась с бесплодием, пойти в кабинет ультразвуковой диагностики
Совершенно точно можно сказать, что ультразвуковые волны, на которых основан принцип действия аппарата УЗИ, не оказывают на плод никакого негативного воздействия, а потому бояться УЗ-сканирования не нужно. Первое УЗИ после протокола ЭКО имеет огромное значение. Его делают не только для того, чтобы удостовериться, что беременность действительно наступила, но и для того, чтобы выяснить, сколько эмбрионов прижилось, если подсажено было более одного эмбриона.
Женщине, беременность которой стала возможной в результате экстракорпорального оплодотворения, вообще следует привыкнуть к мысли, что на УЗИ ей придется ходить чаще, чем женщине, которая забеременела естественным путем. Беременность после ЭКО требует более тщательного наблюдения, поскольку при ней выше риски угрозы выкидыша, замершей беременности, преждевременных родов и патологий формирования плаценты.
Беременность после ЭКО определяется при помощи анализа крови на ХГЧ – это достоверное доказательство наступившего «интересного положения». Делать его можно уже на 12-14 день после подсадки эмбрионов. Однако рост ХГЧ и динамика увеличения концентрации этого гормона хоть и дают представление о развитии беременности, не могут описать всех ее особенностей. Сделать это можно только по результатам УЗИ.
Первое УЗИ после ЭКО рекомендуется проводить через неделю после начала задержки, то есть на 21 ДПП (день после переноса). Именно возраст трех гестационных недель является диагностически важным. Оно выявляет факт беременности после удачного , устанавливает количество плодов в матке, жизнеспособность каждого из них, а также помогает оценить состояние яичников после проведенной в протоколе гормональной стимуляции и исключить возможность угрозы раннего выкидыша.

Помимо этого, ультразвуковое сканирование, которое делают на 21 ДПП, позволяет выяснить, нет ли у женщины таких осложнений, как замирание развития плода и , которая, по статистике, наступает в 2-3% после ЭКО.
Особенности биения сердца на разных сроках беременности
Многие нетерпеливые мамочки, часто интересуются, на какой неделе можно будет услышать сердцебиение ребенка, не прибегая к аппаратам УЗИ? Поскольку слыша его шевеления, очень хочется знать, что с ним все в порядке и сердечко бьется в соответствие с нормой.
На начальных сроках беременности при внешней диагностике даже специалистам не удается установить наличие сердечных сокращений. Хорошо прослушиваться сердцебиение начинает приблизительно с 20 недели. На протяжении беременности меняется частота сердечных сокращений (ЧСС). Такие особенности развития малыша будущей маме лучше знать заранее, чтобы не переживать при получении результатов обследования.
На 6–8 неделе частота биения сердца в норме составляет 110–130 ударов в минуту. Следующие 2 недели – 8–10 частота возрастает до 170–190. А с 11 недели снижается до 140–160 сокращений, и уже держится на этом уровне до самого родоразрешения. При отклонении данных цифр от нормы врач сразу же назначает дополнительные исследования для поиска причины изменения ЧСС.
 Специалисты ориентируются на цифры сердцебиения как на один из показателей состояния малыша
Специалисты ориентируются на цифры сердцебиения как на один из показателей состояния малыша
При снижении до 85–100 сокращений в минуту или же при повышении до 200 ударов медлить ни в коем случае нельзя, могут развиться опасные для жизни плода осложнения. Если при размере зародыша свыше 8 мм, а сердцебиения отсутствуют, то это может быть признаком замершей беременности. Тогда как можно быстрее назначается повторная диагностика в динамике.
На более поздних сроках – в течение 2–3 триместров врач-диагност оценивает не только ЧСС, но и форму, расположение сердца и его объем. Такие принципы позволяют ему вовремя выявить врожденные пороки сердечной мышцы малыша и уже заранее планировать наиболее подходящую тактику родов.
Обследование
Благодаря УЗИ медицинские работники могут достаточно точно зафиксировать момент, когда у эмбриона возникло сердцебиение.
В большинстве случаев это происходит на 3-4 неделе вынашивания плода. В это же время начинается активное формирование всех внутренних органов и систем. Уже примерно на пятой неделе вынашивания можно уловить первые удары сердца.
Для правильного развития беременности необходимо, чтобы в крови содержалось нормальное количество ХГЧ. Как его снижение, так и повышение может приводить к тяжелым последствиям.
Хорионический гонадотропин производится хорионом, который впоследствии преобразуется в плаценту. Выработка данного гормона начинается примерно на 5-6 сутки после оплодотворения яйцеклетки. С этого момента, и вплоть до десятой недели он постепенно увеличивается.
После достижения максимального значения, ХГЧ начинает снижаться, и в итоге до конца беременности его показатели держатся примерно на уровне 6-7 недели беременности.
Именно ХГЧ является важнейшим индикатором беременности. По нему можно судить насколько благополучно протекает процесс вынашивания плода. То, при каком ХГЧ слышно сердцебиение, будет во многом зависеть и от метода диагностики.
Для проведения оценки сердцебиения медики обычно используют:
- аускультацию (процедура, в ходе которой с помощью акушерского стетоскопа прослушивается сердцебиение эмбриона);
- эхокардиограмму;
- кардиотограмму;
- УЗИ.
Последний из них является самым популярным, так как именно он может показать достоверные результаты на начальных сроках беременности.
УЗИ диагностика у беременных может быть выполнена двумя методами:
- Трансвагинальным. При нем индикатор вводится внутрь влагалища. Таким образом, женщину обследуют, начиная с 5-6 недели вынашивания, то есть с момента, когда имеется уловимое сердцебиение. Трансвагинальное УЗИ беременным пациенткам назначается крайне редко, лишь в тех случаях, когда врач заподозрил нарушения в протекании беременности.
- Трансабдоминальным. В данном случае исследование выполняется при помощи индикатора, который прикладывается к животу женщины. Этот метод диагностики дает возможность оценить сердцебиение, начиная с седьмой недели вынашивания.
Благодаря УЗИ можно визуализировать плодное яйцо на пятой неделе беременности. На этом этапе беременные женщины часто интересуются: «При каком ХГЧ слышно сердцебиение плода на УЗИ?».
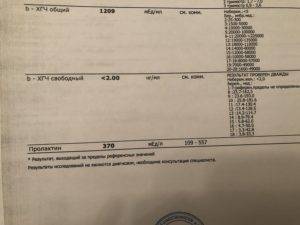
На начальном этапе количество хорионического гормона варьируется в границах от 1000 до 1500 МЕ/л. Если количество ХГЧ меньше, то трудности с визуализацией плодного яйца могут появиться даже при проведении трансвагинального УЗИ.
Что касается трансабдоминального УЗИ, то с его помощью установить присутствие плодного яйца можно лишь в том случае, если концентрация ХГЧ равняется 3000 – 5000 МЕ/л.
Если говорить о том, при каком ХГЧ видно эмбрион и сердцебиение, то это будет показатель 7200 МЕ/л и более (6 неделя вынашивания). Это при условии, если диагностика буде выполнена трансвагинальным методом.
При каком хгч слышно сердцебиение плода: влияние показателя на развитие малыша

У каждой женщины эмбрион развивается с разной скоростью. Это зависит от общего гормонального фона, и в частности от уровня гормона ХГЧ, который и определяет ход протекания беременности.
Влияние на развитие малыша
ХГЧ выделяет хорион – плодная оболочка оплодотворенной клетки. Он начинает поступать в кровоток женщины после прикрепления эмбриона к стенке матки.
Это происходит примерно через 5-6 дней после оплодотворения. Далее происходит пропорциональный рост его концентрации.
ХГЧ влияет на работу половых органов материнского организма, в особенности на выработку прогестерона желтым телом в яичнике.
Прогестерон – это главный гормон беременности, который расслабляет мышечную мускулатуру матки, во избежание выкидыша и создает для эмбриона максимально комфортные условия в матке для роста и развития.
Таким образом, ХГЧ – это гормон, защищающий эмбриона от влияния всех неблагоприятных факторов. Он действует разнонаправленно, и его адекватная концентрация гарантирует нормальное протекание беременности.
Когда видно плод?
Плод можно различить намного раньше, чем услышать сердцебиение.
При концентрации ХГЧ от 1000 до 1500 МЕ/л уже видно прикрепленный эмбрион (плодное яйцо) в полости матки и даже можно оценить благополучие протекания беременности.
Ценность диагностики в том, что на самом раннем сроке выявляется внематочная и замершая беременность . Эти состояния крайне опасны для организма и очень важна их своевременная диагностика.
ОСОБЕННОСТЬ! При позднем диагностировании внематочной беременности, единственным способом спасения женщины будет удаление маточной трубы и одного яичника.
Не стоит волноваться, если сердцебиение не выслушивается на первых неделях. Одним и главных критериев нормального развития эмбриона является концентрация ХГЧ в крови. Ее детальный анализ может сказать специалисту почти все о развитии и формировании тканей плода. Именно поэтому крайне важна своевременная постановка на учет в консультацию.
Виды УЗ-диагностики
Нынешние возможности сферы диагностики позволяют активно применять такие виды УЗИ:
1. Для первого цикла беременности рекомендуется трансвагинальное УЗИ. Процедуру проходят только по врачебной рекомендации, поскольку запретом к посещению исследования выступают любые риски и потенциальные осложнения – как для будущей матери, так и для плода.
2. В 90% случаев после ЭКО выполняют стандартное УЗИ – после подсадки эмбрионов этого метода достаточно, чтобы выявить основные критерии, имеющие значение для успешного развития беременности. Никакой подготовки к проведению диагностического мероприятия не требуется. Датчик прибора располагают на передней стенке живота, предварительно обработав этот участок кожи гелем (для лучшей проводимости ультразвуковых волн). Врач водит датчиком по коже над маткой, а изображение подается на экран.
3. За последние годы повысилась популярность так называемого 3D УЗИ. Современная методика позволяет визуализировать плодное яйцо, а затем объективно оценить его состояние. 3D предусматривает объемное изучение эмбриона с непременным уточнением его месторасположения. Женщина увидит на мониторе ребенка, и при желании можно даже сделать его первый фотоснимок.
В 90% случаев эмбриологи советуют женщине пройти кроме исследования матки еще и УЗИ молочных желез. Перепады гормонов в крови всегда отражаются на состоянии груди. Для предстоящего материнства функциональная способность желез должна быть полноценной
Также это важно для поддержания общего состояния здоровья на нормальном уровне, поскольку молочные железы более предрасположены к появлению новообразований при гормональном дисбалансе. А после ЭКО концентрация гормонов в крови изменяется
Запишитесь на приём к врачу в вашем городе
Внутриутробное развитие эмбриона начинается с момента его прикрепления к стенке матке и длится до последних месяцев текущей беременности. Многих будущих мам интересует вопрос, когда начинает биться сердце у эмбриона? Поэтому далее следует подробное описание этой волнительной темы.
Врачи условно разделили период беременности на три важных стадии развития эмбриона:
- промежуток времени от начала оплодотворения яйцеклетки до момента прикрепления эмбриона к стенке в маточной полости. Далее, плод начинает питаться при помощи материнского организма;
- закладка и формирование самых важных органов и систем будущего человеческого организма. На этом сроке плод приобретает вид маленького человечка;
- усовершенствование и завершение всех основных процессов образования необходимых жизнедеятельных систем для самостоятельного существования малыша вне организма матери.
Что делать при несоответствии размеров плода акушерскому сроку
Посоветоваться с лечащим врачом. Он проведет осмотр, определит высоту матки и измерит окружность живота, оценит показания состояния матери и предложит либо госпитализацию, либо повторное обследование через неделю. От госпитализации и повторного обследования не нужно отказываться, потому что от этого зависит не только состояние будущей мамы, но и жизнь ее чада. В стационаре могут провести дополнительные обследования, которые либо покажут, что все нормально, либо помогут назначить адекватное лечение.
Ультразвуковая диагностика – это искусство. Многое зависит от квалификации врача. Хороший специалист на точной аппаратуре способен определить беременность вагинальным датчиком на сроке от 3 недель (по акушерскому методу). Но фактически, во сколько недель врач сможет подтвердить беременность, зависит от конкретного случая.
Снижение
Часто пациентки интересуются: «Если падает ХГЧ, что это значит и что с этим делать?». В первую очередь нужно еще раз высчитать дату зачатия.
В большинстве случаев несоответствие имеющего уровня гормона норме является следствием ошибки в подсчетах срока беременности. Это особенно часто случается с женщинами, у которых нерегулярный менструальный цикл, ведь определить день овуляции в этом случае очень сложно. В то же время отклонения от истинной даты зачатия в 5-7 суток уже будут довольно ощутимы.
По этой причине анализ на гормон рекомендуется выполнять регулярно, а затем оценивать динамику его роста или спада.
Традиционно снижение ХГЧ на ранних сроках беременности наблюдается у пациенток с гормональными нарушениями. Также низкий уровень хорионического гормона может указать на аномалии развитии плода. Как правило, это задержка его развития. В этом случае рост ХГЧ будет присутствовать, но он будет слабым, и не будет соответствовать норме.
Плацентарная недостаточность или нарушение кровообращения между организмом женщины и эмбрионом нередко становятся причиной низкого уровня хорионического гонадотропина.
Если падает ХГЧ в конце срока, то это может говорить о том, что женщина перехаживает беременность, а функции хориона начинают постепенно угасать. В то же время если ХГЧ упал в два раза на ранних сроках, то у пациентки возникает высокий риск отслоения плаценты и самопроизвольного прерывания беременности.
Имплантация
Иногда плодное яйцо прикрепляется не к слизистой оболочке матки, а к яичнику, фаллопиевой трубе, шейке матки или брюшной полости. Причина данной патологии медикам до сих пор не известна. Однако известно, что такое состояние чрезвычайно опасно для здоровья и жизни женщины.
При внематочной беременности уровень гормона на первых порах может соответствовать норме, однако после проведения анализа специалисты могут обнаружить, что у женщины упал ХГЧ на раннем сроке беременности. В некоторых случаях гормон и вовсе прекращает вырабатываться.
Именно поэтому так важно, чтобы врач следил за динамикой роста и спада ХГЧ с самых ранних сроков
Гибель
Некоторые пациентки интересуются: «Может ли ХГЧ вырасти, а потом упасть». Такое обычно случается при внутриутробной гибели эмбриона.
На начальных этапах беременности уровень ХГЧ увеличивается в соответствии с медицинскими нормами, но спустя некоторое время он резко снижается. При этом повышается риск выкидыша. Стоит отметить, что у некоторых пациенток даже после окончательной гибели эмбриона может происходить ложный рост матки. Это напрямую связано с тем, что отторжение плодного яйца не произошло.
При этом даже если ХГЧ упал очень сильно, женщина все рано на протяжении некоторого времени еще будет ощущать характерные симптомы беременности. Лишь со временем они уменьшатся и в итоге полностью исчезнут.
В большинстве случаев замирание плода можно подтвердить с помощью обычного домашнего теста на беременность. Если ранее на нем было отчетливо видно две полоски, а потом упал ХГЧ, и сейчас их нет – значит, проблема существует. В этом случае нужно как можно скорее обратиться за медицинской помощью.
Сердцебиение как показатель нормы развития плода
Ультразвуковое исследование назначается чуть ли не во время первого визита беременной женщины в больницу. Это делается для того, чтобы узнать все ли в порядке с зародышем и правильно ли протекает его развитие. Сердце – самый важный орган и на основе его слаженной работы можно делать выводы о самочувствие эмбриона в утробе матери.
Из всех развивающихся систем ребенка, по звуку отследить работу можно только лишь сердечно-сосудистой, и при помощи ультразвукового исследования услышать сердцебиение плода довольно просто и безболезненно для матери. Обследование сердца сразу же покажет, есть отклонения в развитии зародыша и комфортно ли ему находиться в материнской утробе.
Срок 3–5 недель имеет большую значимость для развития зародыша – на этом этапе идет закладка основных органов. Сам эмбрион в этот период имеет S-образную форму и напоминает ушную раковину. На этом сроке появляются зачатки головы, туловища, ножек и ручек малыша. Одновременно с 3 по 5 неделю развивается и отделяется спинная струна, в результате чего начинает формироваться спинной мозг и позвоночник.
Головной мозг также развивается и об этом свидетельствует разрастание нервной трубки в наиболее широкой части зародыша. На ультразвуковом исследовании диагносту будет видно формирование и быстрый рост сомитов (тканевых сегментов), отвечающих за рост всех тканей организма, в том числе и мышечных.
Параллельно начинает развиваться сердечно-сосудистая система, и поэтому специалисты уделяют этому периоду повышенное внимание.
Как происходит развитие эмбриона в период с 3 по 5 неделю
В период с 3 до 5 неделю развития у зародыша происходит выделение спинной струны (начинается развитие спинного мозга и позвоночника). О правильном зарождении головного мозга может свидетельствовать процесс расплющивания (в широком конце эмбриона) нервной трубки, который должен проходить постепенно. На ультразвуковом обследовании специалисты могут увидеть, как образуются, а впоследствии стремительно увеличиваются сегменты ткани под названием сомиты, которые отвечают не только за развитие мышц, но и всех тканевых структур, присутствующих в человеческом организме.
Этому периоду гинекологи уделяют пристальное внимание еще и потому, что у плода начинают закладываться сосудистая и сердечная системы, которые очень быстро развиваются. При помощи высокочувствительного аппарата УЗИ удается рассмотреть процесс формирования крупных кровеносных сосудов
Они располагаются в центральной части эмбриона и тесно связаны с клубочком ткани, который на это время является лишь прообразом будущего сердца. Этот клубок представляет собой очень важную субстанцию, принимающую активное участие в процессе органогенеза.
При успешном течении беременности именно из этих тканей начнут развиваться дыхательные пути (верхние). В данном случае речь идет о трахее и гортани. Также они принимают активное участие в процессе закладки поджелудочной железы, печени, гонобласт (половых клеток), определяющих половую принадлежность ребенка.
Фото эмбриона на 3-й – 4-й неделе неинформативно, так как размер эмбриона не достигает и 0,2 мм
В период с 3 по 5 неделю беременности гинекологам и узистам не удается услышать биение сердца малышей (даже при использовании сверхчувствительной аппаратуры), но они с уверенностью утверждают, что у эмбрионов уже есть все необходимые зачатки сосудистой и сердечной систем.
Цели исследования ультразвуком после ЭКО
Эмбриолога интересует не только, произошла ли беременность. Дополнительно врач оценивает следующие показатели:
• Не присутствует ли симптомов отслоения плодного яйца.
• В каком состоянии находится пуповина, ее длина.
• Не возник ли пузырный занос.
• Развивается ли беременность или присутствуют признаки внутриутробной гибели плода.
• Как протекает беременность при одновременном наличии опухоли матки.
• В каком положении и предлежании находится плод.
Учитывая серьезность процедуры, гинеколог информирует пациентку относительно всех дальнейших действий. В том числе сообщает, на какой день после подсадки делается УЗИ после ЭКО. Если женщину не беспокоит состояние здоровья, а эмбриолог сообщил, что процедура прошла без осложнений, врач назначает дату проведения ультразвукового обследования. Происходит это индивидуально. Многие гинекологи советуют записываться на прохождение диагностики заранее – в среднем, должно пройти 3 недели после переноса эмбрионов или немного позже.
Перед прохождением процедуры женщине нужно посетить лабораторное исследование крови (для выявления хорионического гонадотропина – основного гормона, указывающего на наличие беременности). Подтверждение ХГЧ является своего рода допуском к УЗИ – если во время исследования обнаружили гормон, значит, имплантация произошла, но остальные подробности удается понять только благодаря УЗ-мониторингу.
Довольно редко клиники, специализирующиеся на осуществлении ЭКО, практикуют диагностику не ранее 6 недели. Врачи принимают такое решение, чтобы сразу выполнить УЗИ сердцебиения плода после ЭКО: как часто делают УЗИ после искусственного оплодотворения зависит, в том числе и от самочувствия пациентки. Эмбриологи объясняют, что именно этот срок предпочтителен для прохождения исследования из-за возможности всесторонне визуализировать плод, расслышать его сердцебиение.
Какой срок показывает УЗИ и его точность
Возраст плода определяют акушерским методом и эмбриональным. Первый отсчитывается от 1-го дня последнего менструального кровотечения, второй отсчитывает время гестации от дня зачатия (этой датой считается день овуляции). Эмбриональный срок на 2 недели короче акушерского. При процедуре УЗИ основой считается акушерский способ отсчета. Сама процедура не является вычислительным механизмом для расчета периода гестации. Она заключается в определении степени развития плода и соотнесения данных с акушерским сроком. Точность УЗИ (по определению количества недель беременности) прямо зависит от самого срока гестации:
- до 12 недель – точность составляет 1-2 дня;
- с 12 по 28 недель – погрешность составляет неделю в обе стороны;
- после 28 недели погрешность увеличивается.
После 12 недели точность определения срока беременности существенно снижается
Нормативные показатели сердечных сокращений плода
Благоприятное развитие плода характеризуется отсутствием каких-либо патологий и правильным формированием всех необходимых органов жизнедеятельности организма. При развитии сердечной системы эмбриона также установлены определённые нормы сердечного ритма, скорости и времени сокращения органа.
Плохим признаком является отсутствие сердцебиения на раннем сроке при соответствии всех размеров плода. Это может свидетельствовать об остановившейся беременности! При такой диагностике проводят необходимые исследования и принимают решение о дальнейшее судьбе эмбриона.
При подведении итогов хочется сказать, что практически каждой будущей маме поскорее хочется встретиться со своим малышом, поэтому она стремится услышать его присутствие по любым признакам! Благодаря современной медицине наблюдать за сердцебиением правильно развивающегося плода можно уже на первых неделях беременности.
При этом женщина испытывает, непередаваемые эмоции и полностью начинает понимать, что она несёт ответственность не только за себя, но и за своего маленького человечка. Главным желанием любой мамы является здоровый и жизнерадостный малыш!
Методы выслушивания сердечных сокращений у ребенка в утробе
Существует несколько способов прослушать сокращения сердца у плода в матке, в зависимости от срока беременности.
УЗИ
Начиная с 5 недели беременности оценить работу сердца у будущего ребенка можно только при помощи ультразвукового датчика – трансвагинально и трансабдоминально. На ранних сроках беременности методом УЗИ определяют, есть ли сокращения сердца, развивается ли эмбрион, сколько ударов в минуту пульсирует миокард. С 12 недели и по 20 неделю врач оценивает не только ЧСС, а и место расположения органа, наличие всех камер, работу клапанов сердца. Именно на этих сроках гестации у плода выявляют большую часть пороков сердца.
Стетоскоп
Акушерский стетоскоп используется для оценки параметров сокращения сердечной мышцы после 20 недели беременности. На каждом приеме в женской консультации врач сначала определяет место расположения головки ребенка и его позицию в матке, а затем прикладывает трубку к передней брюшной стенке матери и прослушивает тону сердца плода. Со второй половины беременности можно также использовать стетофонендоскоп, однако в акушерстве к нему прибегают редко
В родах сердцебиение прослушивают акушерским стетоскопом каждые полчаса, при этом обязательно обращают внимание на тоны сердца до схватки и сразу после нее
Кардиотокография (КТГ)
С начала третьего триместра беременности оценивают параметры сердцебиения плода по КТГ хотя бы один раз каждой беременной женщине. Во время родов — это обязательная процедура, которая показывает не только количество ударов сердца за минуту у ребенка, но и регистрирует реакцию сердечной мышцы плода на каждую схватку.






