Возможна ли беременность
Аналитики в области медицины и гинекологии утверждают, что бремя анэмбрионии выпадает на каждую седьмую женщину. От этого не застрахован абсолютно никто, и даже ведение правильного образа жизни не сможет дать вам стопроцентную вероятность нормального протекания беременности и рождения здорового ребенка.
Однако, если все-таки данная патология настигла именно вас, не следует отчаиваться и впадать в глубокую депрессию. Подумайте о том, что ваш организм просто не дал появиться на свет нежизнеспособному ребенку.
Просто представьте себе случай, если бы новое звено общества родилось без одного легкого или того хуже…
Женский организм в процессе эволюции научился различать генетические неполадки на самых первых этапах развития эмбриона и устранять их, пусть даже и таким «страшным» путем. Самое главное то, что анэмбриония — это не приговор, и 90% женщин рожают здоровых детей при следующей беременности.
Главное — помнить несколько нюансов:
- планируйте следующую беременность не ранее чем через полгода после анэмбрионии;
- сразу после изгнания умершего эмбриона пройдите витаминную терапию;
- займитесь легкими видами спорта, контролируйте режим дня;
- правильно питайтесь;
- пройдите вместе со своим половым партнером генетические исследования на выявление различных патологий.
Знаете ли вы? В небольшом азиатском государстве Бахрейн мужчинам-гинекологам разрешено рассматривать женские половые органы лишь посредством… их отражения в зеркале.
беременность
Патогенез
Анэмбриония является следствием прекращения размножения и дифференцировки эмбриобласта или внутренней клеточной массы – группы клеток, в норме дающих начало тканям плода. И происходит это на самых ранних этапах беременности (обычно на 2-4 неделях гестации), причем без нарушения развития плодных оболочек из трофобласта. В результате образуется так называемое пустое плодное яйцо, которое продолжает расти даже при отсутствии в нем эмбриона.

К патогенетически важным факторам развития заболевания относят:
- Унаследованные от родителей или приобретенные хромосомные аберрации и другие генетические аномалии. Они могут приводить к грубой десинхронизации развития эмбриональных тканей, критичным изменениям структуры коллагена и других белков, нарушению индукции дифференцировки и миграции делящихся клеток. Чаще всего встречаются аутосомные трисомии, моносомии, триплоидии, тетраплоидии.
- Избыточное образование в организме женщины циркулирующих иммунных комплексов. Их отложение в стенках мелких сосудов приводит к тромбоэмболиям и другим критическим нарушениям микроциркуляции в зоне имплантирующего яйца. Наибольшее клиническое значение придается антифосфолипидным антителам.
- Чрезмерная активация Т-хелперов с повышением концентрации и агрессии секретируемых ими цитокинов. Эти вещества способны оказывать прямое и опосредованное повреждающее действие на эмбриональные ткани с нарушением их пролиферации и дифференцировки. Фактически плодное яйцо в этом случае выступает мишенью для клеточного звена иммунитета. Причиной такого аномального иммунного ответа организма женщины может быть хроническая инфекция эндометрия, гормональные отклонения, некоторые другие эндогенные факторы.
Важно понимать, что при анэмбрионии в организме женщины вырабатываются вещества, способствующие пролонгации беременности. Поэтому в значительной части случаев самопроизвольный аборт не происходит
У пациентки появляются и поддерживаются признаки беременности, происходит прирост ХГЧ в сыворотке крови. Поэтому базальная температура при анэмбрионии обычно не имеет характерных особенностей. А на первом раннем УЗИ подтверждается факт успешной имплантации плодного яйца в полости матки. Ведь беременность действительно наступает, но развивается она без ключевого компонента – эмбриона.
В последующем возможно отторжение аномального плодного яйца. При этом могут быть диагностированы угроза прерывания беременности (в том числе с образованием отслаивающих ретрохориальных гематом) или самопроизвольный аборт (выкидыш). Но нередко анэмбриония диагностируется лишь при плановом обследовании, в этом случае диагноз является абсолютно неожиданным и шокирующим известием. Такая беременность требует искусственного прерывания.
Особенности беременности при анэмбрионии
Хотя сам плод может погибать, но на фоне анэмбионии в теле женщины продолжается выработка гормонов, которые способствуют продолжению беременности. Поэтому самопроизвольных выкидышей при подобной аномалии может и не возникать. Женщина может ощущать признаки беременности, формируется рост ХГЧ в плазме крови, и изменений базальной температуры, типичных для начала выкидыша не отмечается. При проведении УЗИ в ранние сроки может выявляться имплантация плодного яйца внутри маточной полости, так как беременность наступила, но при этом нет в ней самого основного звена, развития зародыша. По мере пролонгации беременности подобное плодное яйцо может отторгаться, при этом возникают признаки угрозы прерывания с типичными кровавыми выделениями, либо формируется самопроизвольный выкидыш с кровотечением. Но может диагностироваться отсутствие внутри плодного яйца самого зародыша уже на плановом УЗИ в сроки после 8 недель, и в таком случае подобное заключение врача может стать шоковым для будущей матери. В подобном случае такая беременность – всегда прямое показание к ее искусственному прерыванию.
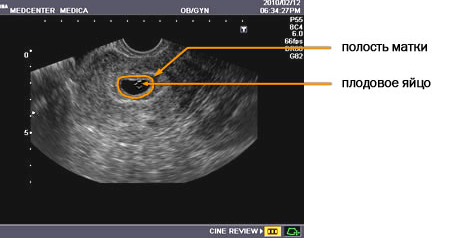
Что именно видно на плодном УЗИ
Часто будущие мамы встречаются с аббревиатурой СВД. Данное сокращение расшифровывается как средний показатель внутреннего диаметра.
Этот показатель может принимать различные значения на протяжении всего развития плода. КТР (копчико-теменной размер) и СВД оценивается в ранние сроки беременности по формулам Робинсона и Феннинга.
В пять с половиной недель гинеколог, выполняющий ультразвуковое исследование покажет маме сокращающееся сердце эмбриона
Необходимо обратить внимание, что КТР (копчико-теменной размер) будущего малыша может составлять всего не более семи миллиметров
УЗИ плода необходимо проводить во время 1-го скрининга с 11 недель — до 13 недель шести дней.
Будущая мама обязательно должна отправиться на ультразвуковое исследование в случае, если были обнаружены осложнения беременности.
Причины анэмбрионии у женщин
Итак, с медицинской точки зрения под анэмбрионией понимают отсутствие в плодном яйце развивающегося зародыша. Другим названием, встречающимся в литературе, становится «синдром пустого яйца», и это не редкая патология, связанная с ранними сроками гестации у женщин, впервые забеременевших или уже ранее вынашивавших и рожавших детей.
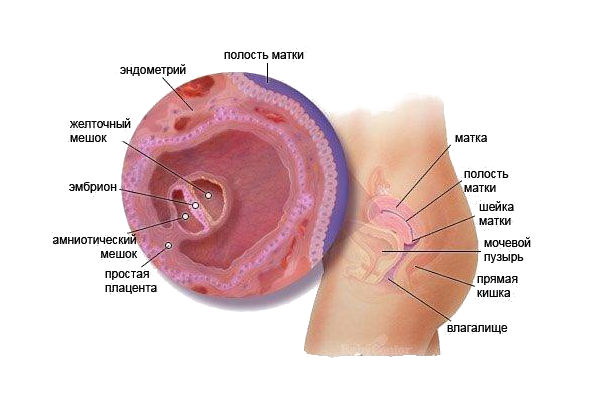
На сегодняшний день единого и точного фактора, который бы мог влиять на формирование данных патологий, не выявлено, но врачи выдвигают на первый план в генезе данного состояния несколько патогенных факторов:
- наличие грубых хромосомных и генетических аномалий плода, формирование несовместимых с жизнью пороков развития в результате повреждения самих половых клеток. На этот фактор отводят до 80% всех случаев. Возможны комбинации из генов родителей, которые формируют зародыш с нежизнеспособными их сочетаниями, наследованием серьезных аномалий или мутации в области ключевых областей, которые ответственны за раннее развитие плода и закладку у него систем и органов. Могут наследоваться аномальные структуры белков тела, мембран клеток и ядра, что делает зародыша не приспособленным к жизни, он гибнет в самом начале развития.
- наличие острых микробных, грибковых или вирусных инфекций, которыми женщина заразилась в ранние этапы гестации, что приводит к поражению зародышевых тканей и нарушению в формировании его оболочек и будущей плаценты. Особенно будут опасными изначально тератогенные инфекции, относящиеся к ТОРЧ-комплексу или те, что способны проникать к плоду, обладают повреждающими эффектами.
- имеющиеся в организме хронические инфекционные заболевания, особенно затрагивающие половую сферу, это как вирусные, так и микробные, иные возбудители, которые практически не формируют симптомов, но при этом могут существенно вредить плоду. Сюда можно отнести микоплазмы, хламидии, уреаплазмы, герпес, цитомегалию и многие иные скрытые инфекции. Они не дают обычно явных симптомов, и могут быть выявлены уже после замершей беременности, постфактум.
- воздействие на зародышевые клетки различных видов облучений, радиации, рентгена и иных лучевых поражений.
- внешние интоксикации за счет приема определенных препаратов, вредных привычек или попадания в тело ядов и токсинов в силу неблагоприятной экологии.
- резкие гормональные расстройства у женщины, связанные с их влиянием на зародыша. Так, критическим может стать прогестероновый дефицит, нарушение синтеза эстрогенов, избыток тестостерона, что влияет на процессы имплантации и формирования плодного яйца уже в стенке матки.
Обратите внимание
Во многих случаях анэмбриония возникает у внешне вполне здоровых и молодых женщин, тогда причина ее развития остается неизвестной, и удается установить лишь косвенные причины, которые повлияли на данный процесс.
УЗ признаки отсутствия эмбриона
Ни симптоматика, ни врач при осмотре не смогут точно выявить неразвивающуюся беременность. Анэмбриония – это практически всегда ультразвуковой диагноз. При проведении обследования специалист обнаружит следующие УЗ признаки:
- пустой плодный пузырек более 18 мм;
- яйцо более 13 мм при отсутствии желточного мешка;
- пустой зародышевый мешочек при 38 днях от момента зачатия;
- пустая полость амниона (без желточного мешка и эмбриона) при 6-недельной беременности.
Для правильной диагностики большое значение имеет срок беременности: если врач при УЗИ не видит эмбрион в полости яйца, то возможны 2 варианта – или это малый срок, или анэмбриония. При втором варианте возможны 2 типа патологического развития событий, для каждого из которых характерны свои критерии.
При I типе:
- диаметр плодного пузырька не более 25 мм;
- зародыш отсутствует;
- размеры матки и плодного пузырька отстают от ожидаемого срока беременности;
- при повторном осмотре нет никаких изменений.
При II типе:
- плодное яйцо растет, соответствуя ожидаемому сроку;
- диаметр достигает 55 мм;
- эмбриона нет или в полости амниона видны эмбриональные остатки;
- нет хориона (будущей плаценты).
Выявленная при УЗИ анэмбриония – это существенное основание для проведения полного обследования в постабортном периоде: после избавления от патологического зачатия необходимо попытаться выявить и избавиться от причины, спровоцировавшей возникновение неразвивающейся беременности
Важно помнить – под лежачий камень вода не бежит: проигнорировав советы врача, можно снова наступить на эти же грабли, создав условия для привычного невынашивания и бесплодия
Размеры по неделям
Размеры плодного яйца на начальных сроках беременности являются главным параметром, по которому врач может судить о том, как и развивается малыш. Зародыш еще очень мал, измерить его и отдельные его части не представляется возможным, но вот темпы роста плодного яйца – очень информативный показатель развития беременности в целом.
Размеры плодного яйца говорят не только о развитии, но и соответствии определенным акушерским срокам. Дело в том, что в самом начале беременности, когда эмбрион еще только появляется, нет большой разницы в росте и весе. Это значительно позже дети в материнской утробе начинают расти по-разному, в соответствии со своей генетической программой (одни – высокие, другие – маленькие). А пока все малыши развиваются практически идентично, поэтому темпы роста плодного яйца почти одинаковые.
Погрешности и диапазон значений в диагностических таблицах связаны с вероятностью поздней имплантации, а также с другими факторами, которые могут отразиться на размерах плодного яйца, но не представляют угрозы развитию малыша.
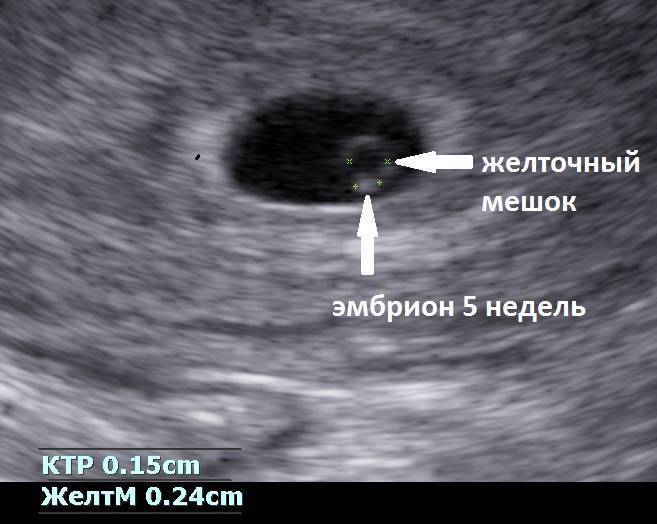
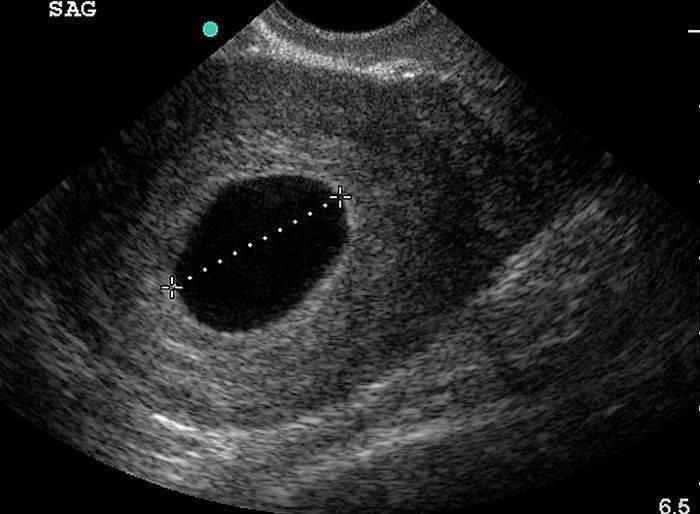
Для измерения используется специальная методика. Диагност УЗИ так прокладывает прямую визуальную линию через плодное яйцо, которое видит на мониторе, чтобы концы отрезка располагались на противоположных друг другу точках внутренней оболочки плодного мешка. Этот размер носит название СВД – средний внутренний диаметр.
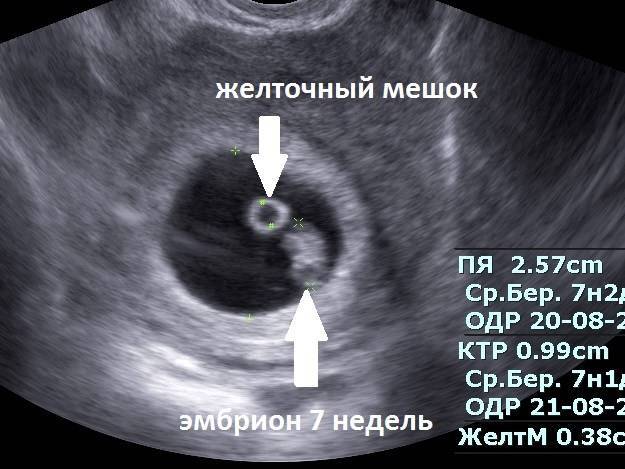
Этот размер определяется самым первым. Затем к нему добавляется копчико-теменной размер самого зародыша. Немаловажным также считается размер желточного мешочка.
Нормы роста можно увидеть в таблице.
Таблица соответствия размеров плодного яйца.
Акушерский срок, недели | СВД, мм | КТР, мм | Желточный мешочек, мм | Площадь плодного яйца, мм^2 | Объем плодного яйца, мм^3 |
Таким образом, считается совершенно нормальным, если в 5 акушерских недель – через неделю после начала задержки, у женщины будет обнаружено плодное яйцо, размеры которого будут 4-5 мм. А в 7 акушерских недель совершенно нормальным будет плодное яйцо размером 20 мм. Обнаружение несоответствия размеров срокам может говорить об определенных патологиях. Но под отставанием следует понимать существенное отклонение, например, при сроке беременности в 7 недель размер плодного мешка – 4-5 мм. Давайте рассмотрим, какими бывают патологии плодного яйца и каков прогноз.
Важные нюансы в диагностике
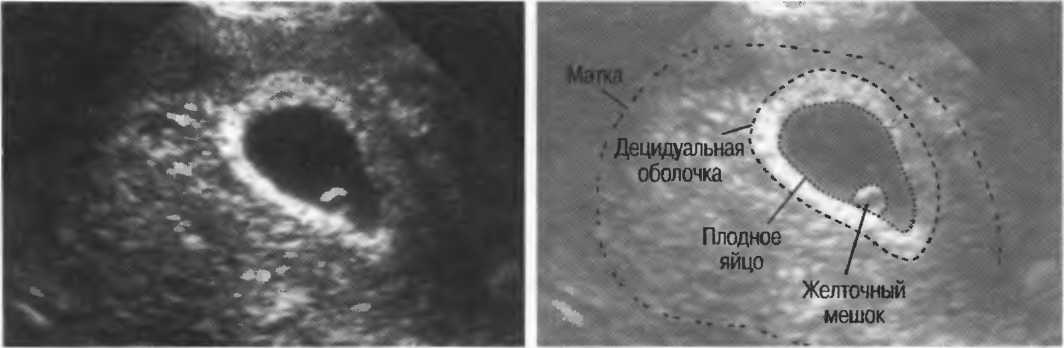
Наряду со многими другими патологиями, анэмбриония обычно диагностируется в первом триместре гестации по данным УЗИ, так как именно оно позволяет визуально оценить строение и функционирование зародыша в области плодного яйца
Но важно отметить, что точным будет диагноз только после 8-ой недели гестации, так как до этого периода визуализировать плодное яйцо во всех его анатомических особенностях сложно в виду его малого размера, поэтому ошибки велики. При подозрении на анэмбрионию в сроки ранее 8 недель, нужно подождать 1-2 недели и повторит исследование, желательно на более мощном и точном аппарате и у другого доктора
Зачастую диагноз снимается в виду того, что эмбрион удается обнаружить и выявить его сердцебиение, а также полноценную динамику в его развитии.
Важно
К основным УЗИ-признакам анэмбрионии можно отнести отсутствие желточного мешочка, когда сам диаметр плодного яйца уже более 10-20 мм, а также отсутствие самого эмбриона в плодном яйце, достигающем размеров в 25 мм и более.
Могут быть дополнительные признаки проблем с беременностью в виде деформации плодного яйца и малого его прироста по данным исследований в динамике, а также отсутствующее сердцебиение после 7 недель беременности. Также могут возникать и угрозы прерывания беременности на фоне повышения маточного тонуса с формированием участков, где хорион отслаивается, и образуются гематомы под его тканями.
Может косвенно определяться анэмбриония, если проводится оценка уровня ХГЧ в динамике, если увеличение концентрации его происходит по нижним границам показателей или ниже их.
Обратите внимание
Но важно знать, что ХГЧ производится и при наличии пустого яйца, потому как сама беременность, несмотря на отсутствие зародыша, продолжается
Лечение
Диагностированная неразвивающаяся беременность является абсолютным показанием для искусственного прерывания беременности. При этом не учитываются сроки гестации, выраженность клинической картины, самочувствие женщины. Исключением является анэмбриония после ЭКО одного из плодных яиц при многоплодной беременности: при этом врач предпринимает выжидательную тактику, оценивая в динамике развитие здорового плода.
Искусственный аборт проводится только в условиях стационара. После процедуры прерывания женщина должна находиться под наблюдением врача от нескольких часов до нескольких суток, в зависимости от состояния пациентки. Как правило, для восстановления нормального менструального цикла назначают гормональную терапию на 3–5 месяцев. Для проведения прерывания беременности применяется несколько видов процедур, выбор которой зависит от срока гестации:
- Медикаментозный аборт. Изгнание плодного яйца из полости матки с помощью гормональных препаратов, провоцирующих отторжение эндометрия.
- Вакуумная аспирация полости матки.
- Выскабливание (чистка). Операция, с помощью которой механически удаляют имплантированное плодное яйцо с эндометрием специальной кюреткой.
После искусственного аборта необходим осмотр врача и ультразвуковое обследование. Это помогает исключить наличие остатков частей эндометрия, плодного яйца и осложнения процедур прерывания беременности: гематометры, эндометрита или перфорации. После хирургического вмешательства на 3–5 дней в целях профилактики могут быть назначены антибиотики. Некоторые пациентки психологически тяжело переносят неудавшуюся беременность, поэтому им может понадобиться помощь специалиста.
Медикаментозный аборт
Прерывание неразвивающейся беременности при помощи гормональных лекарственных средств (Мефипристон) проводят на сроке до 5-6 недель. Процедура должна проводиться в клинике под присмотром медперсонала. Женщине дают таблетку и провожают в палату, через несколько часов пациентка ощущает тянущую боль внизу живота, выходят кровянистые выделения. После их прекращения необходимо провести осмотр, ультразвуковое исследование.
Противопоказаниями для медикаментозного аборта являются эндокринные заболевания, злокачественные новообразования и индивидуальная непереносимость компонентов препарата. Последствия прерывания, которое было выполнено при помощи специальных препаратов, на ранних сроках минимальны, а все возможные осложнения (аллергические реакции, эндометриоз) поддаются лечению.
Выскабливание маточной полости
Перед операцией при неразвивающейся беременности пациентке подготавливают шейку матки. Это необходимо для ее аккуратного, постепенного расширения, снижения риска ее травматизации. Для подготовки применяют палочки из водорослей, которые за сутки до процедуры вставляют в шеечный канал. Непосредственно перед хирургическим вмешательством женщину осматривает врач для оценки размеров матки, ее расположения, выполняет обработку наружных половых органов дезинфицирующими растворами и вводят в наркоз.
Затем акушер-гинеколог расширяет канал шейки матки специальными инструментами и кюреткой проводит удаление верхнего слоя эндометрия. В ходе процедуры внутривенно вводят сокращающие матку препараты (окситоцин). Сама операция длится приблизительно 15–20 минут. После проведенного выскабливания проводят следующие реабилитационные мероприятия:
- Назначение антибиотиков для профилактики инфекций.
- Прием гормональных препаратов на протяжении 3–6 месяцев.
- Половой покой в течение месяца после выскабливания для предотвращения инфицирования травмированного эндометрия.
- УЗИ-исследование для исключения остатка плодных оболочек.
Как и при любой операции, после выскабливания существует риск развития некоторых осложнений:
- Эндометриоз. Слизистая матки после выскабливания травмирована, поэтому попадание на нее возбудителя приводит к развитию воспалительных процессов. Симптомами эндометрита являются:
- боли в нижней части живота;
- повышенная температура тела;
- непрекращающиеся выделения из влагалища.
- Кровотечение. Может начаться во время операции, сразу после нее или через некоторое время. Причиной может стать плохое сокращение миометрия, остатки оболочек плодного яйца.
- Спаечные процессы. Вследствие того, что выскабливание – травматическая операция, существует вероятность сильного повреждения слизистой оболочки. В некоторых случаях это приводит к образованию соединительнотканных срастаний.
Способы лечения
Первым делом при появлении симптомов необходимо обратиться к гинекологу. Если диагноз подтвердится, врач поможет устранить патологию. Чаще всего организм самостоятельно отторгает неразвившийся плод, но порой приходится прибегать к помощи медикаментозного аборта, если сроки беременности не превышают допустимой нормы. Если же сроки вышли за позволенные рамки, врач, вероятнее всего, назначит выскабливание под общим наркозом полости матки вакуум-аспирацию, либо же кюретаж. Затем пациентка проходит лечение от инфекций и принимает антибактериальные препараты с целью восстановить матку. Затем женщина в течение двух недель наблюдается у врача, который контролирует процесс лечения и его эффективность, а затем проводится контрольное УЗИ.
Однако диагноз анэмбриония не всегда является приговором. Часты случаи, когда врач ставил этот диагноз ошибочно по ряду причин, а именно:
- срок беременности слишком мал;
- овуляция была поздней;
- будущая мама страдает от лишнего веса;
- определенная локация матки была в тонусе.
Помимо этого, бывают случаи, когда плодное яйцо небольшого размера деформируется из-за реакции матки на прикосновения датчика УЗИ, а врачи принимают это за замершую беременность и ставят неверный диагноз.
В связи с этим есть смысл пройти повторное УЗИ спустя пару дней, чтобы удостовериться, что эмбриона в плодном яйце действительно нет. Проходить повторное обследование лучше на другой аппаратуре, чтобы исключить вероятность ошибки во второй раз.
Если же диагноз подтвердился – не стоит отчаиваться, это не станет большим препятствием на пути к последующим беременностям; стоит лишь пройти эффективный и качественный курс лечения под наблюдением квалифицированного специалиста.
Лечение анэмбрионии
Лечение направлено на эвакуацию из полости матки остатков плодного яйца. Это можно сделать медикаментозным и хирургическим способом. Последний применяется чаще, но он связан с дополнительным риском инфицирования и присоединения осложнений. ВОЗ рекомендует в качестве основного способа лечения анэмбрионии использовать медикаментозный аборт.
Медикаментозное лечение
Медикаментозное прерывание гестации проводится при симптомах анэмбрионии до 83 дня беременности. Для процедуры последовательно применяются мифепристон и мизопростол. Дозировка последнего подбирается индивидуально и зависит от срока гестации по последней менструации. Кровотечение, которое означает выход остатков эмбриона, возникает на вторые сутки. Женщина должна явиться на прием через 14 дней после приема последней таблетки для оценки общего состояния и эффективности процедуры.
У медикаментозного аборта мало противопоказаний. Его можно применять при инфекциях половых путей без предварительной санации. Не рекомендуется метод при бронхиальной астме, наличии патологий сердечно-сосудистой системы, нарушении свертывания крови и у курящих женщин. Осложнениями медикаментозного аборта могут быть болевой синдром, кровотечение и неполный аборт, который потребует использования хирургических методов лечения.
Хирургическое лечение
Оптимальным и менее травматичным способом среди хирургических методов считается вакуум-аспирация. При анэмбрионии ее можно использовать до 12 недели беременности, т.к. плодное яйцо остается небольшого размера. Перед процедурой необходимо исследовать мазок на степень чистоты влагалища. При признаках воспаления проводится санация местными средствами. Вакуум-аспирация поводится в амбулаторных условиях, госпитализация в отделение гинекологии не требуется. После процедуры есть вероятность инфекционных осложнений, кровотечения и сохранения остатков эмбриональных тканей, что может потребовать проведения выскабливания.
Для кюретажа полости матки женщина госпитализируется в гинекологическое отделение после предварительного обследования. Процедура проводится под общей анестезией и требует наблюдения медперсонала в течение нескольких дней после нее. В послеоперационном периоде обязательно назначается антибиотикопрофилактика, чтобы снизить риск инфекционных осложнений, утеротоники для улучшения сократимости матки.
Реабилитация
Единичный случай анэмбрионии не представляет опасности, но при его повторении или другом типе прерывания гестации на маленьком сроке необходимо тщательное обследование и реабилитация. У большинства женщин имеются выраженные симптомы хронического эндометрита или наблюдается его латентное течение. Поэтому назначаются антибиотики широкого спектра действия.
Для коррекции метаболических и функциональных нарушений в эндометрии применяют противовоспалительные препараты, ферменты, иммуномодуляторы, назначают курсы физиотерапии. Для восстановления гормональной регуляции в течение 3-6 месяцев применяют комбинированные оральные контрацептивы. Планирование новой беременности проводится после тщательной прегравидарной подготовки.
Прогноз
Женщина, перенесшая замершую беременность, относится к группе с отягощенным акушерско-гинекологическим анамнезом. При последующих беременностях ее будут вести как пациентку с повышенным риском осложнений. Это не означает, что женщина не сможет нормально выносить следующего ребенка. После перенесенной неудачной беременности женщины спокойно вынашивают и рожают здоровых детей.
Беременеть можно сразу после аборта по медицинским показаниям, если отсутствуют симптомы воспаления. Но рекомендуется дать организму время на восстановление. Оптимальный срок для зачатия – полгода после операции. На это время женщине назначается гормональная контрацепция. Внутриматочные спирали не применяют, так как высок риск развития эндометрита.
Повторная беременность может протекать без симптомов и признаков патологии
Последствия патологии не опасны для физического здоровья женщины. Возможны только косвенные осложнения, связанные с поздним обращением к врачу при самопроизвольном выкидыше. Развивается воспаление матки, которое в будущем осложняет течение другой беременности. При механическом выскабливании имеется риск повреждения стенки матки с кровотечением.
Основное влияние на состояние женщины синдром пустого плодного яйца оказывает в психологическом плане. Развиваются бессонница, депрессия, нарушается работоспособность. В таких ситуациях назначается консультация психолога. Рекомендуется принимать седативные препараты, снотворное. Полезны прогулки на свежем воздухе, смена обстановки, хобби.
Средние нормы показатели роста и прогнозы
При условии отсутствия патологий размеры нормального плодного яйца постепенно увеличиваются. Так в среднем на 4 неделе можно визуализировать ПЯ до 5 мм, после 5 недели размер составляет 6-7 мм. Существенно увеличение происходит на 6-7 неделе, размеры ПЯ достигают от 11 мм до 16-17 мм, а уже на сроке после 8 недель нормально плодное яйцо четко визуализируется и диаметр его равен 18-22 мм.
Принято считать, что если к сроку 8-9 недель плодное яйцо растет, а эмбриона не видно, то беременность не закончится удачно. До этого момента рано делать серьезные прогнозы. Ориентироваться на рост исключительно ПЯ не правильно. Так как плодное яйцо при анэмбрионии растет еще определенное время.
Растет ли плодное яйцо при замершей беременности? На ранних сроках беременности, при анэмбрионии зародыш вырастает на 1-2 мм и останавливается в развитии. Такой размер практически невозможно определить с помощью УЗИ, даже самого широкого разрешения. А само ПЯ при этом может увеличиваться за счет того, что в нем продолжает скапливаться жидкость. Поэтому, ответ на вопрос может ли расти плодное яйцо без эмбриона, положителен.
В ситуации, когда на УЗИ видно, что желточный мешочек есть эмбриона нет прогноз более благоприятный. Возможно, срок беременности не позволяет визуализировать сам эмбрион. В норме желточный мешок виден на УЗИ в период с 6 по 11 неделю беременности. Касательно того, может ли быть желточный мешочек без эмбриона, то ответ зависит от того, что понимать, под словосочетанием нет зародыша. Если его не видно, если он не развивается на момент, когда уже сформировался желточный мешок, но его размеры очень малы, то да – такая ситуация может быть.
Если желтое тело есть, а эмбриона нет (не путать с желтым телом яичника, речь идет о внезародышевом органе), то вероятность того, что эмбрион просто не разглядели — достаточно высока. Так как по сути желток обязан питать зародыш в первые три месяца. Одной из причин анэмбрионии является недоразвитость, ранняя редукция или полное отсутствие желточного мешка.
Может ли быть ошибка в диагнозе анэбриония
 Анэмбриония – это диагноз, основанный на оценке зародыша и его оболочек, плодного яйца и всей полости матки по данным УЗИ исследований. Поэтому возможна и диагностическая ошибка, так как метод этот субъективный, основывается на опыте врача, возможностях аппарата УЗИ и многих обстоятельствах, которые влияют на данные исследования. Так, обычно УЗИ проводят в ранние сроки, когда беременность только-только подтверждена данными домашнего теста на беременность или (в лучшем случае) анализом крови на уровень ХГЧ. Это обычно сроки 4-5 недель беременности, и в этот период далеко не все аппараты УЗИ могут зафиксировать сердцебиение плода и его наличие в плодном яйце в силу маленьких размеров. Но это совершенно не значит – что его нет, и имеется анэмбриония. Постановка этого диагноза в 5-6 недель некорректна в силу того, что могла быть поздняя овуляция, неправильно подсчитанные сроки месячных и многие иные факторы, даже ошибка врача – которые могут стать фатальными для беременности.
Анэмбриония – это диагноз, основанный на оценке зародыша и его оболочек, плодного яйца и всей полости матки по данным УЗИ исследований. Поэтому возможна и диагностическая ошибка, так как метод этот субъективный, основывается на опыте врача, возможностях аппарата УЗИ и многих обстоятельствах, которые влияют на данные исследования. Так, обычно УЗИ проводят в ранние сроки, когда беременность только-только подтверждена данными домашнего теста на беременность или (в лучшем случае) анализом крови на уровень ХГЧ. Это обычно сроки 4-5 недель беременности, и в этот период далеко не все аппараты УЗИ могут зафиксировать сердцебиение плода и его наличие в плодном яйце в силу маленьких размеров. Но это совершенно не значит – что его нет, и имеется анэмбриония. Постановка этого диагноза в 5-6 недель некорректна в силу того, что могла быть поздняя овуляция, неправильно подсчитанные сроки месячных и многие иные факторы, даже ошибка врача – которые могут стать фатальными для беременности.
Важно
Предварительно вынесенный вердикт анэмбриония – это еще не повод для немедленного прерывании беременности, важно подождать хотя бы неделю и провести УЗИ в сроки не ранее 7-8 недель беременности, когда плод и все основные показатели его жизнеспособности у же отчетливо видны. Кроме того, стоит делать УЗИ в разных центрах, у разных врачей – субъективизм в оценке, к сожалению, никто не отменял, а порой такие ошибки стоят ребенку жизни
Но если все-таки по данным всех исследований и по срокам диагноз подтвержден, что нужно знать об этом состоянии?
Погибшее плодное яйцо
Наиболее печальной патологией развития беременности может быть погибшее плодное яйцо на любой стадии развития. Причинами его гибели могут стать различные заболевания плода, а также элементов плодного яйца (плацента, оболочка, пуповина), а также нарушение кислородного обмена у эмбриона (плода). Зародыш может погибнуть вследствие недостаточного для его питания желточного кровообращения, в результате которого наступает дефицит кислорода, что приводит к аномалии, а также из-за различных инфекционных заболеваний плода во время внутриутробного развития.
Такое явление как погибшее плодное яйцо обусловлено следующими заболеваниями беременной женщины:
- сердечно-сосудистыми патологиями;
- анемией;
- гипертонией;
- тяжелыми заболеваниями почек;
- инфантилизмом;
- гормональным дисбалансом;
- высокой температурой тела вследствие болезни.
Для предупреждения выкидыша за женщинами, входящими в группу риска, в связи с наличием в анамнезе данных патологий, необходимо установить интенсивное наблюдение, а при необходимости госпитализировать в стационар.
Основная роль в гибели плодного яйца принадлежит гипоксии, возникшей вследствие нарушения маточно-плацентарно-плодового кровообращения. В случаях, если погибшее плодное яйцо остается в матке, оно становится подверженным мацерации, мумификации и петрификации.
Симптомы и ХГЧ при анэмбрионии
Сама анэмбриония протекает без выраженных признаков, отмечается присутствие характерных симптомов беременности:
- прекращение регулярного цикла;
- постепенное увеличение молочных желез – в отдельных вариантах фиксируется образование и выделение молозива;
- токсикоз – относится к сомнительным признакам гестации;
- поэтапное увеличение показателей ХГЧ;
- увеличение объемов тела матки.
При задержке неразвивающегося плода у матери могут наблюдаться:
- повышение показателей температуры тела;
- состояние постоянно присутствующей слабости;
- ноющие головные боли, без резких и внезапных всплесков.
Указанные отклонения не считаются косвенными признаками патологического процесса.
При остановке развития плода на поздних сроках особых дискомфортных ощущений или изменений женщина не чувствует. Максимальным отклонением, на которое жалуется женщина, является отсутствие шевеления ребенка.

Симптоматические проявления процесса определяются по показателям ХГЧ. Регистрируется недостаточное возрастание его показателей – в сравнении с нормативной гестацией. Подтверждение болезни получают при исследовании матки ультразвуком.
Окончательный диагноз выставляется при подтверждении отсутствия плода в зародышевом органе, содержащем для него запас питательных веществ. При первичном УЗИ и отсутствии плода выставляется первичный диагноз – специфика развития требует повторного обследования спустя несколько недель.
Существует процент вероятности, что при последующем УЗИ специалист обнаружит незаметный вначале эмбрион. Анэмбриония после процедуры ЭКО также требует несколько последующих проверок.
К внутренним признакам, кроме уже зафиксированных низких показателей ХГЧ, относят:
- остановку процесса деления клеток – тех структур, которые через некоторый период времени должны образовать сам эмбрион, детское место и желтоклеточный мешок;
- продолжение роста плодного яйца;
- продуцирование гормональных веществ, из-за которых развивается токсикоз;
- внезапное появление выделений с примесью частиц крови – процесс сообщает о самопроизвольном аборте в ходу.
Патологическому формированию подвергается каждая пятая представительница слабого пола. Отклонение происходит до пятой недели гестации. В момент поздних сроков всегда существует вероятность развития анэмбрионии. Реальная угроза заболевания существует до 7 месяца вынашивания ребенка. Среднестатистические данные сообщают, что после прошедшего отклонения, повторное зачатие будет успешным.







