Виды хронической плацентарной недостаточности
В зависимости от развития последствий для плода и способностей организма матери к приспособлению различают 4 формы или стадии хронической плацентарной недостаточности:
Также вы можете прочитать:Когда появляется сердцебиение у плода
- компенсации — материнский организм вполне защищает плод улучшением кровотока по другим путям, и ребенок не ощущает недостатка в кислороде, развивается нормально, рождается в срок и хорошо развивается;
- субкомпенсации — мать не в состоянии полностью компенсировать недостаток питания, и плод отстает в развитии, появляется риск осложнений, врожденных пороков;
- декомпенсации — сопровождается полным нарушением механизмов приспособления, нормальная беременность невозможна, у плода возникают серьезные пороки, несовместимые с жизнеспособностью, очень вероятна гибель во внутриутробном состоянии;
- критическая — из-за тяжелых изменений в строении плаценты дальнейшее вынашивание плода невозможно, происходит неизбежная гибель, любое лечение неэффективно.
Классификация заболевания при беременности
 Существует несколько классификаций разновидностей фетоплацентарной недостаточности.
Существует несколько классификаций разновидностей фетоплацентарной недостаточности.
Классификация ФПН по отношению к срокам формирования плаценты:
- Первичная – развивается до 16 недель беременности.
- Вторичная – развивается не ранее второго триместра беременности. Зависит от неправильного и осложненного течения беременности в целом.
Классификация ФПН по особенностям клинического течения:
- Острая фетоплацентарная недостаточность – часто является сопровождающим фактором отслойки плаценты, может возникать на любом сроке беременности.
- Хроническая фетоплацентарная недостаточность – возникает начиная со 2 триместра беременности и встречается значительно чаще, чем острая.
 Хроническая ФПН в свою очередь делится на:
Хроническая ФПН в свою очередь делится на:
- Компенсированную – начальный этап формирования ФПН.
- Субкомпенсированную – более тяжелый вариант хронической ФПН. Характеризуется значительным увеличением риска развития патологий у ребенка.
- Декомпенсированную – характеризуется развитием глобальных изменений в развитии ребенка. Иногда может провоцировать его смерть.
- Критическую – в большинстве случаев заканчивается смертью ребенка.
Чем опасно заболевание для будущей мамы и плода
 Нарушение в строении и работе плаценты влекут за собой достаточно большое количество возможных осложнений.
Нарушение в строении и работе плаценты влекут за собой достаточно большое количество возможных осложнений.
Осложнения, возникающие в результате фетоплацентарной недостаточности:
Симптомы патологии
 Симптомы фетоплацентарной недостаточности при беременности зависят от разновидности данного осложнения.
Симптомы фетоплацентарной недостаточности при беременности зависят от разновидности данного осложнения.
Симптомы хронической компенсированной ФПН отсутствуют. Выявляется исключительно при прохождении ультразвукового исследование.
Симптоматика декомпенсированной ФПН:
Если появились один или несколько из вышеперечисленных симптомов важно как можно скорее обратиться к врачу. Своевременная врачебная помощь значительно снижает риски развития осложнений
Диагностика при беременности
 После обращения беременной женщины с жалобами характерными для ФПН врач назначает комплексное обследование.
После обращения беременной женщины с жалобами характерными для ФПН врач назначает комплексное обследование.
- Оно позволит с высокой степенью точности установить наличие осложнения.
- Основными методами диагностики плацентарной недостаточности являются:
- ультразвуковое исследование;
- кардиотокография;
- допплерометрия.
Во время процедуры УЗИ врач устанавливает степень зрелости плаценты, ее расположение и толщину. Гинеколог отмечает соответствуют ли эти показатели сроку беременности.
Также производится оценка активности плода и количество амниотической жидкости. Исходя из этих показателей, можно сделать предположение о наличии ФПН у женщины.
- КТГ или кардиотокография дает возможность оценить работу сердца ребенка.
- Процедура допплерометрии оценивает кровоток в пуповине, матке и головном мозге ребенка.
- После проведения соответствующих процедур и установления диагноза беременной женщине назначается соответствующее лечение.
В некоторых случаях требуется наблюдение в стационаре.
Лечение и профилактика беременных
 Наличие фетоплацентарной недостаточности требует обязательного лечения.
Наличие фетоплацентарной недостаточности требует обязательного лечения.
- На первом этапе выявляется причина заболевания, и все меры направляются на ее устранение.
- Если у женщины выявлен компенсированный тип плацентарной недостаточности, лечение проводится амбулаторно.
- Если же существует более тяжёлое развитие осложнения, беременной женщине дают направление на лечение в условиях стационара.
- Лечение ФПН направлено на улучшение кровотока в плаценте, устранение повышенного тонуса матки и улучшение кислородного питания ребенка.
- Необходимо понимать, что в настоящее время не существует лекарственных препаратов и процедур, которые бы полностью восстановили структуру плаценты в нормальное состояние.
- Для лечения плацентарной недостаточности часто назначают такие лекарственные препараты как:
Их действие направлено на улучшение обменных процессов и состояния кровотока в плаценте.
Курантил устраняет проявления гипоксии у плода. Действие Актовегина больше проявляется в активизации обменных процессов.
 При тяжелых проявлениях ФПН в условиях стационара беременным назначают внутривенное введение препаратов:
При тяжелых проявлениях ФПН в условиях стационара беременным назначают внутривенное введение препаратов:
- Магнезия;
- Гинипрал;
- Эуфиллин;
- Глюкозо-новокаиновую смесь.
- Родоразрешение при фетоплацентарной недостаточности может пройти как естественным путем, так и при помощи операции кесарева сечения.
- Выбор того или иного способа зависит от степени тяжести осложнения и состояния ребенка в утробе.
- Профилактика фетоплацентарной недостаточности:
Фетоплацентарная недостаточность – достаточно частое явление в современной акушерской практике. Правильное планирование беременности и грамотное ведение беременности сводит риски этого осложнения к минимуму.
Диагностика
Диагностика фетоплацентарной недостаточности начинается со сбора анамнеза и жалоб. Уточняется характер менструального цикла, наличие беременностей в прошлом и их исход, перенесенные и имеющиеся экстрагенитальные заболевания. Затем проводится общий и наружный и внутренний акушерский осмотры, во время которых измеряется масса тела и рост женщины, окружность живота и высота стояния маточного дна, оценивается тонус матки и состояние шейки (незрелая, созревающая или зрелая). Кроме того, при внутреннем гинекологическом осмотре врач оценивает влагалищные бели, наличие/отсутствие кровянистых выделений и берет мазок на влагалищную микрофлору. При необходимости назначаются анализы на скрытые половые инфекции методом ПЦР.
Из лабораторных методов исследования имеют значение:
- кровь на свертываемость;
- ОАК и ОАМ;
- биохимия крови (общий белок, щелочная фосфатаза, глюкоза, печеночные ферменты);
- плацентарный лактоген и окситоциназа;
- моча для определения количества выделяемого эстриола.
Последние 2 анализа необходимы для оценки гормонопродуцирующей функции плаценты.
Ведущее место в диагностике описываемого патологического синдрома занимают инструментальные методы исследования:
УЗИ матки и плода
При проведении УЗИ оцениваются размеры будущего ребенка (окружность головы, живота и грудной клетки, длина конечностей), которые сравнивают с нормальными значениями для данного срока гестации, что необходимо для подтверждения наличия задержки развития плода. Также тщательно оценивают анатомические структуры плода на предмет врожденных аномалий развития. Кроме того, оценивается плацента, ее толщина и расположение, отношение к внутреннему зеву и к патологическим структурам (узлам миомы и послеоперационному рубцу). Истончение или утолщение плаценты, а также наличие в ней патологических изменений (кальцинаты, инфаркты, кисты и прочие) свидетельствуют о наличии ее недостаточности
Во время УЗ-сканирования важно оценить степень зрелости плаценты:
- нулевая – однородная плацента с ровной «материнской» поверхностью (хорионическая пластина);
- первая – однородная плацента с небольшими эхогенными участками, «материнская» поверхность извилистая;
- вторая – эхогенные участки становятся более обширными, извилины «материнской» поверхности идут вглубь плаценты, но не достигают базального слоя;
- третья – проникновение извилин «материнской» поверхности до базального слоя, которые образуют круги, а сама плацента приобретает выраженное дольчатое строение.
Если определяется 3 степень зрелости на сроках гестации менее 38 недель, говорят о преждевременном старении или созревании плаценты, что также подтверждает ее недостаточность. Также определяется количество околоплодных вод (высчитывается индекс амниотической жидкости) и наличие/отсутствие мало- или многоводия (доказательство нарушения выделительной функции плаценты).
Еще интересней:
Допплерография
Главное место в диагностике описываемого патологического синдрома отводится допплерографии (оценка кровотока в системе мать-плацента-плод), которую проводят во 2 и 3 триместрах (после 18 недель). Доплерография считается безопасным и высокоинформативным методом, а кровоток оценивается в пуповинных и маточных сосудах, а также в сосудах головного мозга плода.
КТГ плода
Также для подтверждения плацентарной недостаточности применяется КТГ (кардиотокография) плода – оценка частоты сердечных сокращений, реакция сердцебиения плода на внешние раздражители и маточные сокращения, а также на движения самого плода. КТГ проводят с 32 недель гестации, а в некоторых случаях и с 28. При внутриутробном страдании плода (гипоксии) на КТГ определяется тахикардия или брадикардия, а также аритмия сердечного ритма.
Лечение ФПН
При развитии фетоплацентарной недостаточности основной задачей лечения является пролонгирование беременности и адекватное и своевременное родоразрешение. Обязательной госпитализации подлежат беременные с декомпенсированной и острой формой плацентарной недостаточности, с выявленной задержкой развития плода и при диагностировании нарушений функционального состояния плода по результатам КТГ, УЗИ и допплерографии.
- Беременным рекомендуется полноценный сон (не меньше 8 часов в сутки) и здоровое рациональное питание. Не менее необходимы и прогулки на свежем воздухе. Также необходимо отказаться от вредных привычек.
- Для нормализации кровотока в системе плацента-плод назначаются препараты, улучшающие тканевой обмен веществ (актовегин внутривенно капельно на 5% глюкозе, затем в таблетках, аскорбиновая кислота, токоферол, троксевазин), реокорректоры (реополиглюкин, реосорбилакт, инфукол), спазмолитики и токолитики (но-шпа, гинипрал, сернокислая магнезия, магне-В6).
- Показано введение эуфиллина, глюкозо-новокаиновой смеси путем внутривенных инфузий.
- Для улучшения реологических свойств крови назначаются антиагреганты (курантил, трентал) и антикоагулянты (фраксипарин, клексан – низкомолекулярные гепарины), которые «разжижают» кровь, улучшают плацентарно-плодовый кровоток и предотвращают развитие патологический образований в плаценте.
- Показано введение лекарственных средств, улучшающих кровообращение в головном мозге (ноотропил, пирацетам) и блокаторов кальциевых каналов (коринфар) для снижения тонуса матки.
- С целью нормализации метаболизма в плаценте показан прием гормональных препаратов (утрожестан, дюфастон), витаминов (фолиевая кислота, кокарбоксилаза, АТФ) и препаратов железа, особенно при выявлении анемии (сорбифер, тардиферон, см. препараты железа при анемии).
- Для восстановления газообмена в плодово-плацентарной системе назначаются оксигенотерапия увлажненным кислородом и антигипоксанты (цитохром С, кавинтон, милдронат). Также показан прием седативных препаратов для снятия возбудимости головного мозга (пустырник, валериана, глицин).
Терапия плацентарной недостаточности в условиях стационара должна продолжаться не менее 4 недель с последующим амбулаторным лечением. Весь курс занимает 6 – 8 недель. Эффективность лечения оценивается при помощи КТГ, УЗ-сканирования плода и плаценты и допплерографии.
Причины, провоцирующие развитие фетоплацентарной недостаточности
Факторов, способствующих нарушению функционирования плаценты, достаточно много. Первыми в списке числятся так называемые экстрагенитальные заболевания, которые не связаны с патологиями репродуктивных органов, но оказывают большое влияние на течение беременности, развитие эмбриона и родовую деятельность. К таким относится:
- ревматизм;
- гипертония и гипотония – повышение или понижение артериального давления;
- туберкулез;
- варикоз;
- аппендицит;
- острые вирусные гепатиты;
- холецистит;
- цистит;
- сердечная недостаточность или врожденные пороки сердца;
- ангина;
- сахарный диабет;
- гипертиреоз или гипотиреоз – повышение или понижение активности щитовидной железы;
- малокровие;
- краснуха и многое другое.
Достаточно распространенной причиной развития плацентарной недостаточности считаются инфекции. Наиболее опасны в этом плане вирусы, но и другие микроорганизмы способны поражать плаценту и приводить к ее воспалению. Заражение в первые три месяца беременности часто приводит к выкидышам, поэтому женщинам стоит избегать общения с больными людьми. Воздействие инфекций на плаценту во втором-третьем триместре тоже опасно, поскольку приводит к развитию хронической формы нарушения.
Не менее распространенными факторами выступают болезни репродуктивных органов, а именно:
- эндометриоз;
- эндоцервицит;
- эндометрит;
- доброкачественные или злокачественные новообразования в области малого таза.
К редким относят частичный пузырный занос. Так называют патологию плодного яйца, при которой ворсины хориона (внешней зародышевой оболочки) разрастаются в виде пузырей, нормального развития плода не происходит, хотя сам эмбрион или его отдельные элементы присутствуют.
Особенности анатомического строения матки тоже влияют на течение беременности. Седловидная и двурогая форма матки относятся к факторам риска.
Другие причины нарушения:
- рубцы на матке;
- резус-конфликт;
- многоводие или маловодие;
- предлежание плаценты;
- многоплодие.
К развитию патологии может привести курение, аборты, плохая экология, гестоз (поздний токсикоз), бытовая и социальная неустроенность.
Истинная причина развития плацентарной недостаточности определяет скорость прогрессирования нарушений и дальнейший прогноз.

Хроническая компенсированная фетоплацентарная недостаточность считается самой легкой формой нарушения
Причины
Причины плацентарной недостаточности плода весьма разнообразны и условно их можно поделить на 2 группы:
- эндогенные , то есть действующие изнутри организма (например, генетические и гормональные факторы, или недостаточность ферментов децидуальной оболочки либо бактериальные и/или вирусные инфекции);
- экзогенные – составляют большее число факторов, воздействующих на плодово-плацентарный кровоток «снаружи».
Итак, выделяют 5 основных групп причин, приводящих к развитию данного патологического состояния:
Социально-бытовые и/или природные обстоятельства
В эту группу факторов входят как воздействие неблагоприятных внешних моментов (радиоактивное облучение, загазованность, электромагнитное излучение), которое может оказать влияние на половые клетки еще до беременности, так и неполноценное питание, стрессовые ситуации, профессиональные вредности, чрезмерные физические нагрузки, и использование бытовой химии. Кроме того, к социальным факторам можно отнести курение, злоупотребление спиртных напитков, наркотиков, чрезмерное увлечение крепким кофе или чаем.
Осложненное течение периода гестации
В первую очередь стоит упомянуть гестоз, который в 32% случаев ведет к развитию плацентарной недостаточности и угрозу прерывания беременности (50 – 77%). Также способствовать возникновению описываемого патологического процесса может перенашивание беременности или беременность не одним плодом, предлежание плаценты и антифосфолипидный синдром, резус-конфликтная беременность и мочеполовые инфекции, возраст женщины (старше 35 и моложе 18 лет).
Патология репродуктивной системы в настоящее время или в анамнезе
В эту группу факторов входят опухоли матки и яичников, нарушения менструального цикла, многочисленные роды, и, особенно, аборты, смерть плода во время беременности или рождение гипотрофичных детей в анамнезе, привычное невынашивание и преждевременные роды, бесплодие и воспалительные процессы половых органов.
Хронические экстрагенитальные заболевания женщины
В 25 – 45% случаев плацентарная недостаточность обусловлена хроническими соматическими заболеваниями матер:
- эндокринные болезни: сахарный диабет, заболевания щитовидки
- сердечно-сосудистая патология: пороки сердца, гипертония и гипотония
- болезни легких, крови, почек и прочие.
Врожденные или наследственные заболевания, как матери, так и плода
В данную группу входят пороки формирования половых органов (седловидная матки, внутриматочная перегородка, двурогая матка), наследственные заболевания плода.
Следует учитывать, что в развитии данного патологического синдрома часто виновен не один фактор, а их совокупность.
Симптоматика
Такой плацентарный недуг имеет ряд симптомов, на которые стоит обязательно обратить внимание, чтобы своевременно обратиться к врачу. Итак, при недостаточности могут наблюдаться различные признаки, но здесь многое зависит от формы заболевания:
- Если у беременной декомпенсированный тип болезни, то во время этого появляются беспорядочные движения плода в утробе. При обращении к врачу он заметит тахикардию у будущей матери, а у ребенка биение сердца замедляется.
- Особенно опасным является симптом гипоксии, при котором поступление кислорода малышу происходит в ограниченном количестве. Если такое отклонение сформируется на ранней стадии, то это может привести к выкидышу.
- Когда из влагалища выделяется кровь, то это проявление нельзя игнорировать. Данный патологический процесс может говорить об отслойке и раннем старении плаценты.
- Если развивается хроническая плацентарная недостаточность, то здесь симптоматика не выражена, она может и вовсе отсутствовать.
Возникновение хронической патологии можно определить только благодаря ультразвуку и другим методам обследования.
Как проводят диагностику
Для постановки верного диагноза, беременной необходимо при первых же симптомах обратиться к ведущему гинекологу.
Врач в кабинете выслушает жалобы пациентки, зафиксирует все в карте. При фетоплацентарной недостаточности может наблюдаться следующее:
- малоподвижность ребенка;
- несоответствие окружности живота и высоты дна матки сроку;
- задержка в развитии (покажет УЗ-диагностика);
- маловодие;
- кровянистые выделения;
- тянущая болезненность внизу живота.
Прежде чем направить беременную на лабораторные и инструментальные исследования, врач выяснит:
- как до зачатия шли месячные (регулярно или нет);
- все о питании женщины;
- есть ли стрессы;
- в каких условиях проживает и работает;
- были ли патологии репродуктивных органов;
- наследственность женщины и пр.
После беседы подходит очередь гинекологического осмотра. Осматривается состояние органов, берется мазок на флору.
Обязателен акушерский осмотр. Измеряется вес женщины, давление, прощупывается и вымеряется живот.
Врач дает направление на такие анализы, как:
- ПЦР на скрытые инфекции, передающиеся половым путем;
- свертываемость крови;
- биохимический анализ крови;
- клинические анализы (моча+кровь);
- определение уровня гормонов.
Из инструментальных исследований показаны:
- Ультразвуковая диагностика. Это исследование выявляет все проблемы с развитием ребенка. Делаются измерения частей тела. Если они меньше нормы, говорят об отставании в развитии. Смотрят органы малыша, состояние детского места, количество околоплодной жидкости. Плаценту оценивают по степени зрелости, выявляют ее толщину, структуру.
- Доплерография. Тут оценивается кровоток между плодом и плацентой. Проводить ее целесообразно с середины беременности. Она информативна и безопасна. Можно увидеть кровоток в сосудах матки, пуповине, головном мозге ребенка.
- Кардиотография или КТГ. Определяет сердцебиение малыша, его двигательную активность и сокращения матки. Делают не ранее 30-ой недели беременности. В исключительных случаях с 28-29 недели.

На основе полученных результатов делается вывод, назначается лечение.
Диагностика
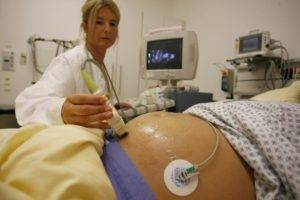 Процесс диагностики включает в себя:
Процесс диагностики включает в себя:
- Сбор и обработка анамнестических данных.
- Физикальное обследование.
- Лабораторные и инструментальные исследования.
Сбор анамнеза
Во время сбора анамнестических данных упор берется на выявление факторов риска, соответствующих этиологии фетоплацентарной недостаточности
Особенно обращают внимание на наличие каких-либо клинических симптомов, свидетельствующих в пользу угрозы прерывания или развитие гестоза
Физикальное исследование
Акушерский осмотр беременной требует от врача акцента на ряде показателей:
- Антропометрия беременной (рост, масса тела).
- Окружность живота.
- Высота стояния дна матки.
- Тонус матки.
- Наличие или отсутствие выделений из половых путей, имеющих кровянистых характер.
- Частота движений плода, характер его сердцебиения во время аускультации.
Лабораторная и инструментальная диагностика
 Лабораторные данные важны в основном для определения компенсированной фетоплацентарной недостаточной недостаточности в III триместре при отсутствии гипотрофии плода. Используется анализ сыворотки крови:
Лабораторные данные важны в основном для определения компенсированной фетоплацентарной недостаточной недостаточности в III триместре при отсутствии гипотрофии плода. Используется анализ сыворотки крови:
- Определение общей и плацентарной щелочной фосфатазы.
- Выявление уровня пролактина и окситоциназы.
А также проводят исследование уровня экскреции эстриола с мочой.
В дополнение к этим лабораторным анализам, проводятся исследования в соответствии с имеющимися акушерскими и экстрагенитальными патологиями, ставшими причиной плацентарной недостаточности.
Диагностика с применение специальной аппаратуры включает в себя ультразвуковое исследование (УЗИ) и кардиотокографию (КТГ) исследование кровотока во всех структурах системы кровообращения между матерью, плацентой и ребенком в утробе.
При необходимости и наличии оборудования врач может назначить дополнительные исследования вроде фетометрии и допплерометрического исследования.
Значение УЗИ
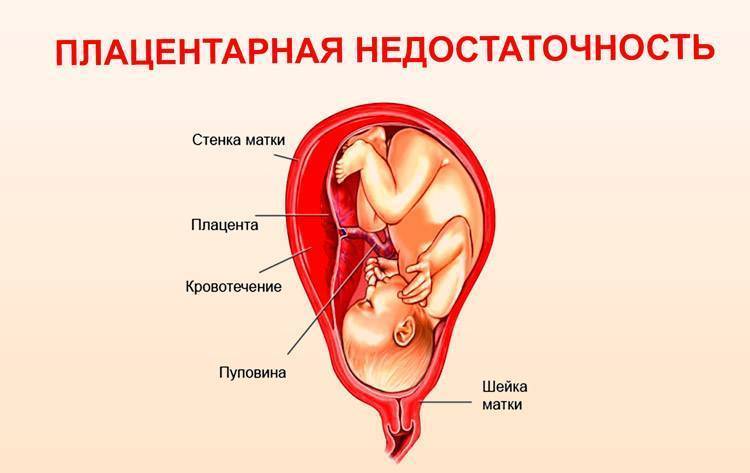 Ультразвуковая диагностика представляет собой основной элемент выявления ЗРП, вызванного фетоплацентарной недостаточностью. В течение всего вынашивания ребенка женщина посещает процедуру в качестве скрининга раз в три периода:
Ультразвуковая диагностика представляет собой основной элемент выявления ЗРП, вызванного фетоплацентарной недостаточностью. В течение всего вынашивания ребенка женщина посещает процедуру в качестве скрининга раз в три периода:
- С 11 по 14 неделю.
- С 20 по 24 неделю.
- С 32 по 34 неделю.
УЗИ необходимо для определения:
- Расположения плаценты, ее характеристик (толщины, структуры, зрелости, наличия или отсутствия отека и т.д.).
- Маловодия или многоводия.
- Признаков акушерских или экстрагенитальных болезней, которые стали или могут стать причиной фетоплацентарной недостаточности.
Причины и механизмы
Плацентарная недостаточность – это понятие многофакторное. Существует широкий список явлений, способных стать причиной патологии. Прежде всего речь идет о неблагоприятном влиянии эндогенных (внутренних) состояний – со стороны женского организма в целом и матки в частности. Но есть и причины, связанные с плодом или самой плацентой, а также внешние факторы, воздействующие на организм беременной.
Исходя из причин, в акушерстве принято различать плацентарную недостаточность первичного и вторичного характера. Если нарушается функция плаценты еще на раннем сроке беременности, то источником нарушений могут стать:
- Генетическая патология плода (трисомия, делеция).
- Инфекции, перенесенные матерью в первом триместре (вирусные и бактериальные).
- Лютеиновая недостаточность (гипофункция желтого тела в яичнике).
- Недостаточная протеолитическая активность ворсин хориона.
- Структурные изменения в матке и эндометрии (аномалии, рубцы, спайки, воспаление, опухоли).
Эти факторы приводят к отклонениям в прикреплении, формировании и созревании плацентарного комплекса. Наблюдаются морфологические отклонения, дефекты васкуляризации и дифференцировки ворсин. Они развиваются первично, т. е. орган получает ухудшение работы изначально. Если же указанные процессы не были нарушены, а неблагоприятные факторы воздействовали позднее, то развивается другой вариант патологии. Вторичная недостаточность формируется при содействии причин, всецело связанных с материнским организмом. К ним относят многочисленные акушерские и экстрагенитальные состояния. Первые затрагивают текущую беременность или предыдущие периоды:
- Низкое прикрепление и предлежание плаценты.
- Многоводие.
- Поздние токсикозы (гестозы).
- Угрожающий аборт.
- Резус-конфликт.
- Кровотечения.
- Антифосфолипидный синдром.
- Выкидыши в прошлом.
- Рождение детей с низкой массой.
- Менструальная дисфункция.
- Бесплодие в анамнезе.
Уже сформированная плацента нарушает свою работу под влиянием различных заболеваний беременной. К значимой в этом плане экстрагенитальной патологии относят болезни почек, сердечно-сосудистой системы, легких, сахарный диабет, анемию и тромботические состояния. А внешними факторами считаются курение, употребление алкоголя и наркотиков, плохое питание, интенсивная физическая нагрузка, вредные условия труда, радиационное облучение, прием некоторых лекарств.
Деление на первичную и вторичную плацентарную патологию достаточно условно. Бывает так, что нарушения, возникшие на ранних сроках, оказываются нераспознанными. А дополняясь другими во втором периоде беременности, приводят к явной плацентарной дисфункции. Поэтому чаще всего речь идет о смешанном происхождении расстройств. Все указанные факторы провоцируют нарушения оксигенации или скорости кровотока в межворсинчатом пространстве, страдают газообмен, биохимические и трофические процессы, что в конечном итоге отражается на функциональном состоянии плода – возникает гипоксия и замедляется внутриутробное развитие.
Признаки и симптомы
 Фетоплацентарная недостаточность вызывается множеством факторов. Они условно разделяются на две категории:
Фетоплацентарная недостаточность вызывается множеством факторов. Они условно разделяются на две категории:
- Эндогенные (внутренние), вызывающие нарушения в процессах плацентации и созревания ворсин. При этом может сформироваться сосудистая и ферментативная недостаточность, что ведет за собой развитие первичной недостаточности.
- Экзогенные (внешние) – они включают массу разных факторов, вызывающих нарушение кровотока по сосудистому руслу между маткой и плацентой или между плодом и плацентой. Они чаще всего ведут к вторичной недостаточности.
Причинами первичной недостаточности выступают:
- Генетические дефекты.
- Инфекции, имеющие бактериальный или вирусный характер.
- Нарушения в работе эндокринной системы.
- Недостаточность ферментов децидуальной ткани.
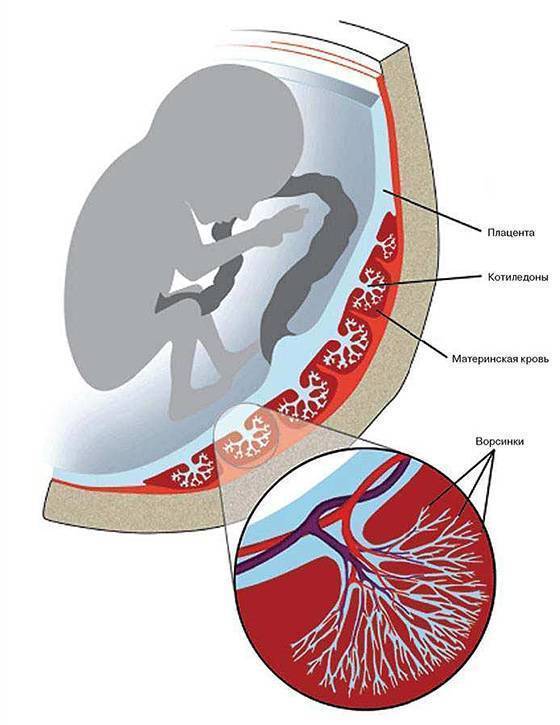 Все эти факторы вызывают нарушения в строении или дальнейшем прикреплении плаценты и дифференцировки ворсин хориона, а также дефекты развития сосудистого русла объединяющего мать, плаценту и плод. Сочетание этих факторов часто наблюдается при привычном невынашивании беременности.
Все эти факторы вызывают нарушения в строении или дальнейшем прикреплении плаценты и дифференцировки ворсин хориона, а также дефекты развития сосудистого русла объединяющего мать, плаценту и плод. Сочетание этих факторов часто наблюдается при привычном невынашивании беременности.
В формировании вторичной фетоплацентарной недостаточности предрасполагающими являются акушерские патологии и осложнения гестации. Немаловажную роль играют и экстрагенитальные болезни, например, артериальная гипертензия или диабет у матери. А среди экзогенных факторов наиболее опасны:
- Ионизирующее излучение.
- Воздействие химических и физических факторов.
- Некоторые лекарства.
Клиническая картина остро развившейся в родах фетоплацентарной недостаточности напоминает симптоматику, характерную для преждевременной отслойки плаценты с нормальной локализацией:
- Кровотечение, которое может проявиться как наружное, внутреннее или смешанное.
- Болезненность и напряжение в области матки. Боль может быть тупой или приступообразной, локальной или разлитой. Иррадиирует чаще всего в пах, бедро или поясницу.
- Гипоксию и нарушение работы сердца плода.
Проявление хронической формы недостаточности представляет собой жалобы, связанные с акушерскими или экстрагенитальными заболеваниями. Одновременно с ними может наблюдаться уменьшение активности плода.
Профилактика
Избежать осложнений при беременности можно не всегда, однако при грамотном подходе риски снижаются до минимума. Семейным парам, которые планируют ребенка, рекомендуется пройти обследование заранее, чтобы убедиться в отсутствии патологий. Минимум за полгода до предполагаемого зачатия обоим партнерам рекомендуется отказаться от вредных привычек и приема токсичных медикаментов. Не лишним будет оценить экологическую остановку по месту жительства.
На учет в женскую консультацию нужно стать как можно раньше, поскольку некоторые патологии плаценты развиваются еще на этапе ее формирования и мешают нормальному внутриутробному развитию.
На протяжении всего гестационного срока женщинам рекомендуется:
- своевременно посещать врача и проходить назначенные обследования;
- хорошо высыпаться;
- меньше нервничать;
- полноценно питаться;
- больше гулять;
- делать специальную гимнастику;
- отказаться от вредных привычек;
- забыть о приеме медикаментов без предварительной консультации;
- избегать скоплений большого количества людей в разгар эпидемий гриппа и ОРВИ.
При выявлении плацентарной недостаточности необходим регулярный мониторинг состояния при помощи лабораторных, а также инструментальных методов обследования. Если организм реагирует на терапию хорошо, то прогноз беременности зачастую благоприятный. В обратном случае последствия предугадать сложно.
Фетоплацентарная недостаточность – это не приговор, но выносить и родить здорового ребенка с таким диагнозом можно не всегда. При своевременном обнаружении и коррекции патологических состояний шансы на успех значительно повышаются. Меры профилактики понижают риски развития патологических состояний, но не исключают их полностью.
Читайте далее про предлежание плаценты
Заключение
В заключение можно добавить, что ФПН – опасная патология. По медицинской статистике за последние десять лет, смертность внутриутробного плода составляет 30% от общего числа. Это довольно высокий показатель риска.
Чтобы предотвратить нежеланный исход, рекомендуется заблаговременно отказаться от всех негативных привычек. Материнский организм должен быть «чист» от токсических веществ. Перед планированием зачатия требуется провести консультацию у специалиста в обязательном порядке с присутствием отца ребенка. Таким образом, просчитываются ситуации, в которых развитие ФПН обязательно наступит.
При наличии врожденных или приобретенных патологий, а также генетической предрасположенности к этой болезни, рекомендуется предварительно укрепить организм, в частности – иммунитет. Рацион должен быть сбалансирован, исключена холестериновая пища и продукты питания, приготовленные на растительном масле. Для беременных существует специальная витаминизированная диета, которая обогащает материнский организм требуемыми питательными элементами.






